10 Que sait-on sur la dernière année de vie des Européens ?
Nous nous intéressons ici à la toute fin de vie. Celle-ci est parfois chaotique : passages à l’hôpital répétés, institutionnalisation forcée, perte lourde en autonomie, etc. Face à cette réalité, façonnée par le contexte institutionnel et culturel d’un pays, les personnes en fin de vie ont un parcours qui ne correspond pas toujours à leurs attentes, qui est pour la plupart la possibilité de mourir dans le confort relatif de la maison, ou l’espace dans lequel elles ont eu l’habitude de vivre.
La société évolue et l’allongement de la vie, même s’il est en soit une bonne nouvelle, a comme corolaire l’augmentation des besoins de soins pour diverses pathologies chroniques liées au grand âge. Dépendance, démence… des maux fréquents auxquels la réponse presque systématique est l’institutionnalisation, en maison de repos et de soins, maison de repos pour personnes âgées ou dans des résidences services, par exemple. Et lorsque la personne se rapproche de la fin de sa vie, il est souvent plus simple, pour diverses raisons, de recourir à l’hôpital.
Bien que ces admissions dans les quelques mois ou semaines précédant le décès de la personne ne soient bien sûr pas toutes évitables, il transparaît dans la littérature scientifique que, d’une part, ce n’est pas la volonté de la personne de mourir en institution – hôpital notamment –, mais bien chez elle, dans un environnement familier et, d’autre part, qu’une portion non négligeable de ces transferts auraient pu être évités grâce à une meilleure coordination entre patient, aidants et professionnels de la santé. Pour ne rien gâcher, ces transferts induisent des coûts supplémentaires à la société, au patient, et à son entourage.
Plusieurs éléments sont étudiés dans ce chapitre. Tout d’abord, il s’intéresse à la fin de vie des personnes de 50 ans et plus, plus spécifiquement à leur dernière année de vie. Cette fin de vie est un moment difficile pour la personne concernée, mais également pour la famille et pour le personnel soignant, car elle s’associe souvent à un déclin des fonctions motrices et cognitives, ce qui rend plus complexe la fourniture de soins.
Comment cette dernière année de vie est-elle organisée ? La personne a-t-elle eu recours à des soins palliatifs ? De quoi est-elle décédée ? A-t-elle été admise pour des soins dans un hôpital et si oui, pour combien de temps ?
Ces questions, et d’autres, peuvent trouver réponse dans l’enquête SHARE. Les participants sont interrogés tous les deux ans et, si possible, des informations supplémentaires sont rassemblées dans le cas éventuel du décès du répondant entre deux vagues de l’enquête.
L’intervieweur assigné rencontre un proche suffisamment au fait de la vie du défunt pour répondre à un questionnaire d’environ vingt minutes. Celui-ci couvre notamment les circonstances entourant le décès et les admissions à l’hôpital au cours de la période d’un an précédant la mort du répondant SHARE.
Karsten Hank et Hendrik Jürges, les auteurs d’une étude parue en 20101, dressent un bilan des différences en Europe concernant les caractéristiques entourant la dernière année de vie : situation éventuelle de dépendance, support familial relatif à cette dépendance, et lieu de décès.
Comme développé ailleurs dans cet ouvrage, les structures familiales diffèrent assez fortement entre les pays européens, ce qui se traduit par des situations différentes en ce qui concerne la prise en charge des personnes nécessitant des soins. Des aspects culturels peuvent également déterminer l’accès et le recours aux soins palliatifs, le lieu ainsi que d’autres éléments entourant le décès et l’année qui l’a précédé.
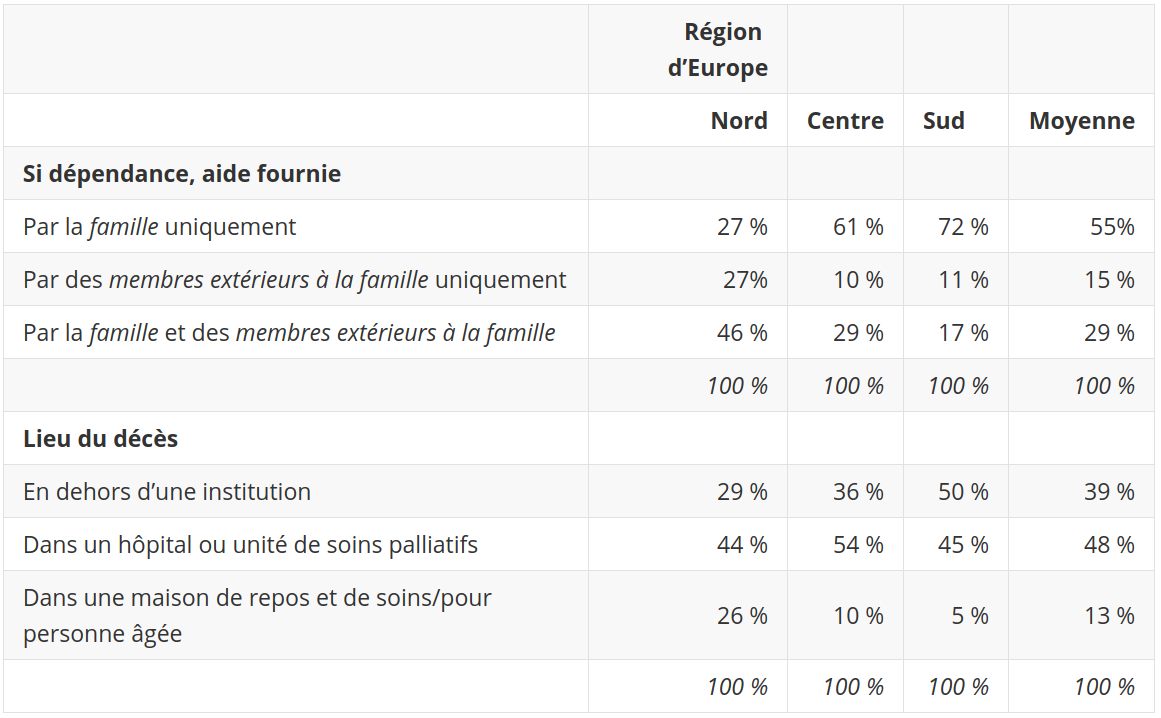
En divisant l’Europe en trois régions (nord, centre et sud), les auteurs notent en effet une différence notable. Dans le nord de l’Europe2, au cours de leur dernière année de vie, les personnes en état de dépendance sont les moins susceptibles de recevoir de l’aide venant de membres de la famille, et sont les plus susceptibles de mourir dans une maison de repos et de soins. À l’opposé, les pays du sud semblent privilégier une organisation de l’aide presque exclusivement familiale, et un décès à la maison. Ces observations sont confirmées par le TABLEAU 12, qui montre la proportion de défunts dans chaque situation d’aide et de lieu de décès.
Ces statistiques ne montrent pas la cartographie du niveau de dépendance physique sur la dernière année de vie. En fait, il existe très peu de variations entre les pays étudiés à ce niveau-là. Selon les auteurs, en moyenne en Europe, 40 % des personnes décédées ne présentaient aucune limitation physique3, 37 % étaient limitées de façon modérée et près d’un quart d’entre elles (23 %) étaient sévèrement limitées4. Les personnes de plus de 85 ans avec des limitations physiques, majoritairement des femmes, sont les plus susceptibles de décéder dans une maison de repos et de soins.
Tout de même, une différence concernant ces limitations physiques existe entre les régions d’Europe par rapport à la proportion de défunts les plus dépendants, puisque celle-ci est de 15 % pour les pays du nord, et 28 % pour les pays du sud. Les personnes vivant dans le sud de l’Europe paraissent donc en moins bonne santé. Paradoxalement, ce sont ceux qui, en moyenne toujours, ont une plus longue espérance de vie.
Tableau 12 : sources de soutien en cas de dépendance et lieu de décès
Plus récemment en 2016, Yolanda W.H. Penders a soutenu une thèse de doctorat, en cotutelle entre la Vrije Universiteit Brussels et l’Universiteit Gent, consacrée aux soins apportés aux personnes très âgées, démentes et/ou en fin de vie5. De cette thèse nous tirons deux chapitres dont les données de SHARE ont été la base d’analyse.
Le premier s’intéresse aux admissions en établissements de soins hospitaliers6, et le second aux coûts des soins fournis au cours de la dernière année de vie7.
Une dizaine de pays européens ont été étudiés, couvrant des entretiens de fin de vie réalisés entre 2005 et 20138.
Une série de caractéristiques relatives au décès des personnes en Belgique se retrouve sur le GRAPHIQUE 36.
Nous pouvons constater la corrélation négative attendue entre le risque de décès et l’âge (a), mais également que le décès survient pour environ 80 % du temps soit à l’hôpital soit à la maison (b). Le décès en maison de repos constitue le 3e endroit le plus fréquent de décès, avec 16 % des cas.
Parmi les défunts, 36 % n’avaient aucune limitation physique (c) durant leur dernière année de vie, donc n’étaient pas en situation de dépendance. En revanche, près de la moitié d’entre eux (45 %) étaient dépendants, avec plus de deux limitations physiques.
Pour les 64 % avec au moins une limitation, seuls 3 % n’ont reçu aucune aide9 (d), et la grande majorité (63 %) ont reçu une aide spécifique (famille, proches ou professionnelle) tout au long de leur dernière année de vie. Enfin, la cause la plus fréquente du décès est le cancer (31 %), la maladie cardiovasculaire (17 %) arrivant en deuxième position.
Graphique 36 : caractéristiques entourant le décès en Belgique

D’autres résultats font apparaître que les femmes sont moins fréquemment hospitalisées dans leur dernière année de vie que les hommes. Étonnamment peut-être, les personnes très âgées ont également moins souvent recours à un passage à l’hôpital en fin de vie, par rapport aux plus jeunes (80+ vs 48-65 ans). En revanche, les personnes malades depuis plus de six mois, celles qui cumulent au moins deux limitations physiques et celles qui reçoivent des soins en maison de repos et/ou de soins sont plus sujettes à une hospitalisation. À titre de comparaison, les taux d’hospitalisation les plus élevés au cours de la dernière année de vie sont observés en Slovénie, Pologne et Autriche, alors que les plus bas sont observés en France et aux Pays-Bas.
Les auteurs font l’observation que la décision d’hospitaliser ou non une personne âgée est influencée par différents facteurs en premier lieu par l’organisation des soins. Par exemple, dans certains pays comme les Pays-Bas ou l’Estonie, l’accès aux soins secondaires et tertiaires (spécialistes, examens médicaux, opérations) n’est possible qu’avec l’accord d’un médecin généraliste. Dans ces deux pays, le taux d’hospitalisation est assez faible. Mais cette relation n’est pas systématique : d’autres pays comme l’Italie, l’Espagne ou la Slovénie partagent cette organisation qui filtre l’accès aux soins de spécialistes, mais ont néanmoins des taux d’hospitalisation élevés.
Les facteurs culturels doivent aussi être pris en considération. La littérature scientifique montre qu’ils peuvent affecter en particulier la décision de non-traitement et également les pratiques entourant l’organisation de la fin de vie. Une étude a montré en effet que l’Italie, par exemple, a un taux de non-traitement faible10, couplé à l’un des taux d’hospitalisation les plus élevés. Enfin, les différences dans la disponibilité des services de soins de long terme (tel que les lits en maisons de repos et de soins) ne permettent pas la même prise en charge dans tous les pays. Cette disponibilité reste faible dans les pays du sud de l’Europe comme indiqué dans le chapitre précédent.
Cette dernière observation pose question, car le vieillissement de la population en Europe se poursuit, et bien que le souhait des personnes très âgées ne soit pas de finir leurs jours en institution, la disponibilité des services de soins de long terme doit être adaptée pour rencontrer un besoin évoluant.
Dans le deuxième chapitre de la thèse mentionnée plus haut, Yolanda Penders et ses coauteurs s’intéressent au coût des soins reçus lors de la dernière année de vie et pris en charge par les personnes elles-mêmes. Regarder cette problématique au regard du coût supporté par le patient permet de comprendre, éventuellement, les décisions prises par celui-ci et/ou par sa famille.
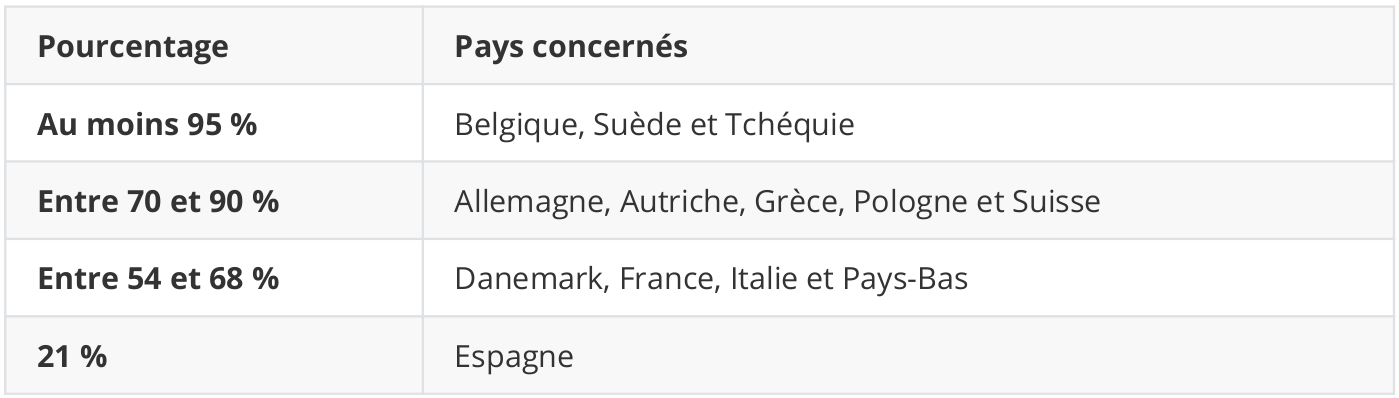
Ces coûts non remboursés par la sécurité sociale ou par l’assurance privée, qui incombent donc à la personne nécessitant les soins, concernent pas mal d’Européens. Le pourcentage de personnes ayant supporté des coûts « payés de sa poche » est cependant très variable en Europe, comme l’indique le TABLEAU 13.
Ces statistiques ne sont pas directement comparables à l’organisation et la générosité des systèmes de sécurité sociale. En effet, malgré un système assez favorable en Belgique, 95 % des citoyens belges en fin de vie prennent à leur charge une partie des soins reçus en fin de vie. Ce coût, qui reste à charge du patient, est parfois vu comme un obstacle à l’accès à certains types de soins. En effet, pour une partie des personnes âgées, ces coûts sont parfois cités comme une raison de ne pas initier un traitement, ce qui a pour conséquence de réduire leur qualité de vie.
Tableau 13 : pourcentage de personnes concernées par des coûts non remboursés, tout type de soins confondus
Graphique 37 : coûts annuels des soins non remboursés
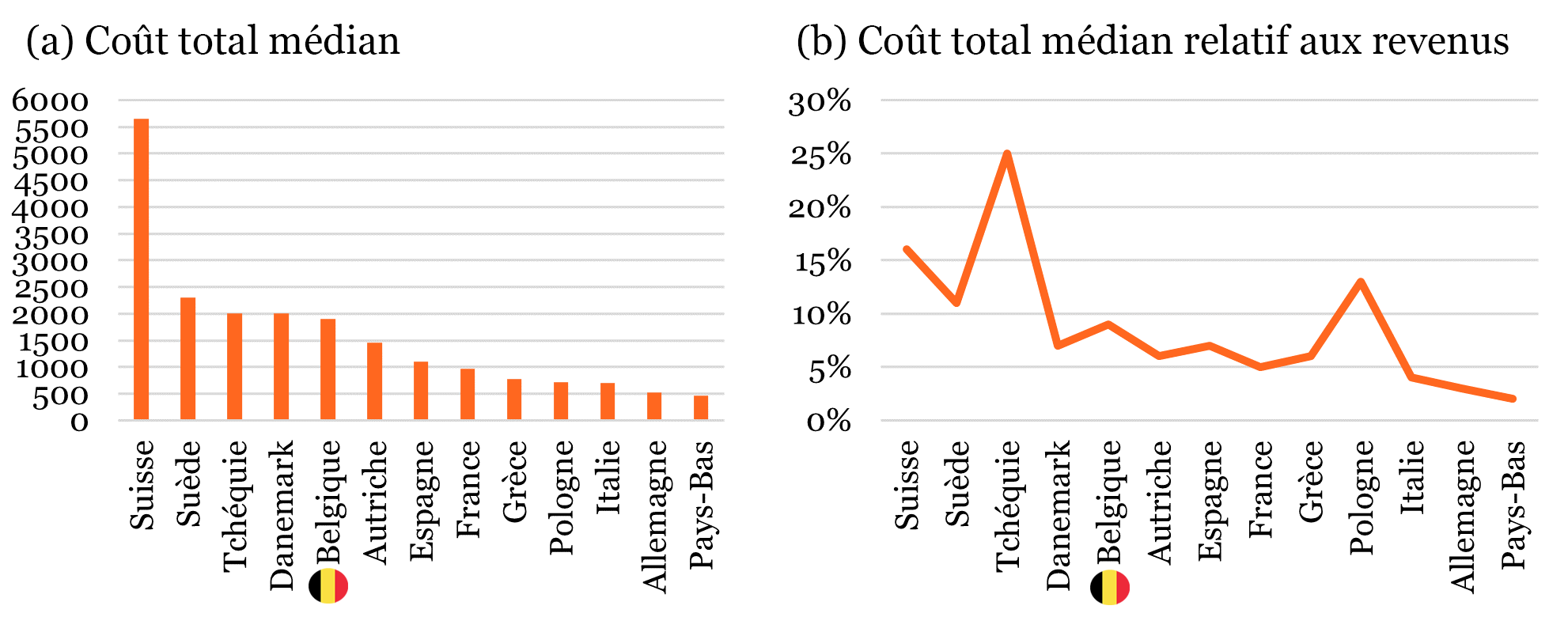
Les montants en question peuvent être élevés. Comme le montre le GRAPHIQUE 37, le montant médian (a) varie entre 461 € aux Pays-Bas et 5.657 € en Suisse, en passant par 1.900 € en Belgique, sur la dernière année de vie de la personne. La deuxième partie du graphique (b) montre le poids relatif que ce coût représente par rapport au revenu annuel du ménage, allant de 2 % aux Pays-Bas à 25 % en Tchéquie, en passant par 9 % en Belgique.
Enfin, le GRAPHIQUE 38 montre le poids relatif des médicaments, des soins primaires et des soins secondaires et en institution, dans le total des coûts supportés par le patient lors de sa dernière année de vie.
Graphique 38 : poids relatif des coûts des soins non remboursés, sur la dernière année de vie
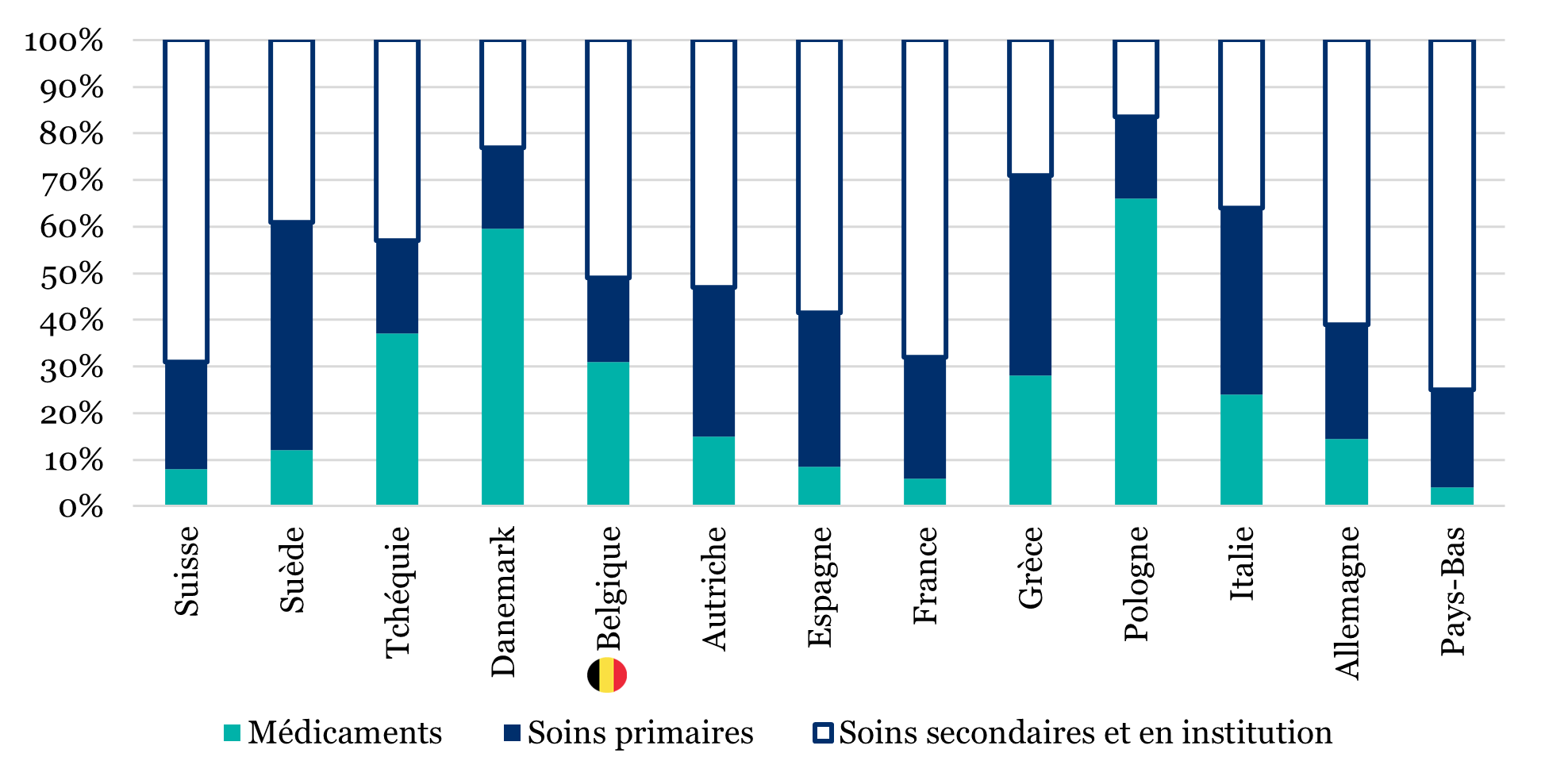
En Belgique, la moitié de ces coûts concernait des soins secondaires et en institution, puis les médicaments (31 %) et les soins primaires (18 %). Ailleurs en Europe, on note que la partie médicaments représente la majorité des coûts en Pologne (66 %) et au Danemark (59 %). Parmi les soins secondaires, c’est en général la maison de repos et/ou de soins qui pèse le plus (la première place revient aux soins palliatifs en Tchéquie et en Italie).
L’âge, le sexe, la cause du décès et le lieu du décès n’ont, selon les auteurs, aucun lien significatif avec les coûts payés « de sa poche ». En d’autres termes, ces éléments n’influenceraient pas une variation des coûts. En revanche, le nombre de limitations physiques et le passage de longue durée à l’hôpital sont des éléments qui augmenteraient le montant de la facture qui reste à charge du receveur de soins.
Ce qu’il faut retenir
Les prochaines décennies vont mettre sous pression les familles d’une population vieillissante, ainsi que la protection sociale. Les pays du sud semblent particulièrement moins préparés, car leur offre de soins professionnels est moins développée par rapport aux pays du centre et du nord de l’Europe.
Certains auteurs citent en exemple la politique danoise de soins délivrés à la maison. Dès 2010, elle est organisée en services communautaires, qui soutiennent les aidants proches et permettent aux personnes fragiles ou dépendantes de vivre dans l’environnement de leur choix, tout en étant financièrement viable.
Il semble en effet que les attentes individuelles sur la façon dont est gérée la fin de vie ne soient pas rencontrées dans la majorité des cas. Une plus grande prise en compte de ces attentes améliorerait la fin de vie. Une réflexion à ce sujet mériterait d’être lancée.
L’apport de SHARE pour ce sujet
-
Caractère longitudinal de l’étude : si la première étude citée ne reprend que les tous premiers entretiens de fin de vie (2006-2007, vague 2), les deux suivantes reprennent les données des vagues 2 à 5 (2006-2013).
-
Caractère international de l’étude : entre onze et seize pays ont été étudiés par les auteurs cités dans ce chapitre.
-
L’une des spécificités du projet SHARE est de s’intéresser aux circonstances de décès des répondants. Introduit en vague 2 (2006), l’entretien de fin de vie permet de compléter les connaissances sur les conditions de vie des Européens, depuis la naissance (entretiens rétrospectifs), jusqu’au décès.
1 K. Hank et H. Jürges, « The last year of life in Europe: regional variations in functional status and sources of support », Ageing & Society, Cambridge University Press, 2010, 30, pp. 1041-1054.
2 Les pays du Nord sont : Danemark, Suède et les Pays-Bas ; les pays du centre : Allemagne, Autriche, Belgique, France et Suisse ; les pays du Sud : Grèce, Italie et Espagne.
3 Les participants doivent choisir, le cas échéant, parmi une liste d’activités de la vie courante celles qui étaient problématiques pour le défunt dans la dernière année de sa vie, sur une période de trois mois au moins.
4 Une limitation modérée est notée lorsque le participant déclare entre une et cinq limitations, et une limitation sévère est notée lorsque l’ensemble des éléments de la liste sont sélectionnés (six éléments au total).
5 Le titre de la thèse en anglais est « Old age, dementia and end-of-life care », soutenue à la Vrije Universiteit Brussel (VUB) et à Universiteit Gent en 2016.
6 A. Overbeek, L. Van den Block, I. J. Korfage, Y. Penders, A. van der Heide et J. A. Rietjens, « Admission to inpatient care facilities in the last year of life of community-dwelling older people in Europe », European Journal of Public Health, 2017.
7 Y. WH. Penders, J. Rietjens, G. Albers, S. Croezen et L Van den Block, « Differences in out-of-pocket costs of healthcare in the last year of life of older people in 13 European countries », Palliative Medicine, 2016, vol. 31, (1), pp. 42-52.
8 L’analyse sur les admissions en établissements de soins couvre 16 pays entre 2005 et 2013 : Allemagne, Autriche, Belgique, Danemark, Espagne, Estonie, France, Grèce, Israël, Italie, Pays-Bas, Pologne, Slovénie, Suède, Suisse et Tchéquie. L’analyse portant sur les coûts des soins fournis en fin de vie couvre 13 pays entre 2005 et 2012 : Allemagne, Autriche, Belgique, Danemark, Espagne, France, Grèce, Italie, Pays-Bas, Pologne, Suède, Suisse et Tchéquie.
9 Ne pas avoir reçu d’aide lors des douze derniers mois de la vie pourrait être dû au fait que la personne n’a pas eu besoin d’une assistance, n’y a pas eu accès, ou n’en a pas voulu.
10 G. Bosshard, T. Nilstun, J. Bilsen et al., « Forgoing treatment at the end of life in 6 European countries », Arch. Intern. Med., 2005, 165, (4), pp. 401-407.

