Section 3. Les circuits
Principes généraux
À l’échelon microscopique, la paroi des vaisseaux est formée de plusieurs composants en proportion variable suivant le type de vaisseau concerné
- les artères, vaisseaux efférents du cœur ;
- les veines, vaisseaux afférents du cœur ;
- les capillaires réalisant la connexion entre les divisions artérielles et veineuses.
Les artères et les veines sont constituées de couches identiques en proportion et épaisseur variables :
- une couche externe : l’adventice ;
- une couche interne : l’intima ;
- une couche intermédiaire : la média, composée de façon variable de fibres élastiques et de fibres musculaires lisses.
Artères, veines et capillaires sont tapissés d’une couche endothéliale permettant d’éviter le contact du sang avec les couches sous-endothéliales du vaisseau, prévenant ainsi l’agrégation des plaquettes et la coagulation sanguine.
La paroi artérielle est épaisse et peu compressible. Le réseau artériel est fait de vaisseaux qualifiés de résistifs (voir les lois de la mécanique des fluides : offrant une résistance au flux liquidien). En partant du cœur, il comporte d’abord des vaisseaux très élastiques qui se distendent lors de l’éjection ventriculaire et restituent, grâce à leur élasticité, l’énergie sous forme de pression lors de la phase de diastole ventriculaire. La pression y oscille entre 120 et 70 mm Hg. On retrouve ensuite des artères musculaires qui vont par leur ouverture modulable (contraction ou relaxation des fibres musculaires lisses constitutives de la paroi vasculaire) favoriser le débit dans certains territoires en fonction des besoins (distribution). Le barrage artériolaire entraîne ensuite une nette diminution de la pression à l’entrée des zones d’échanges que sont les réseaux capillaires.
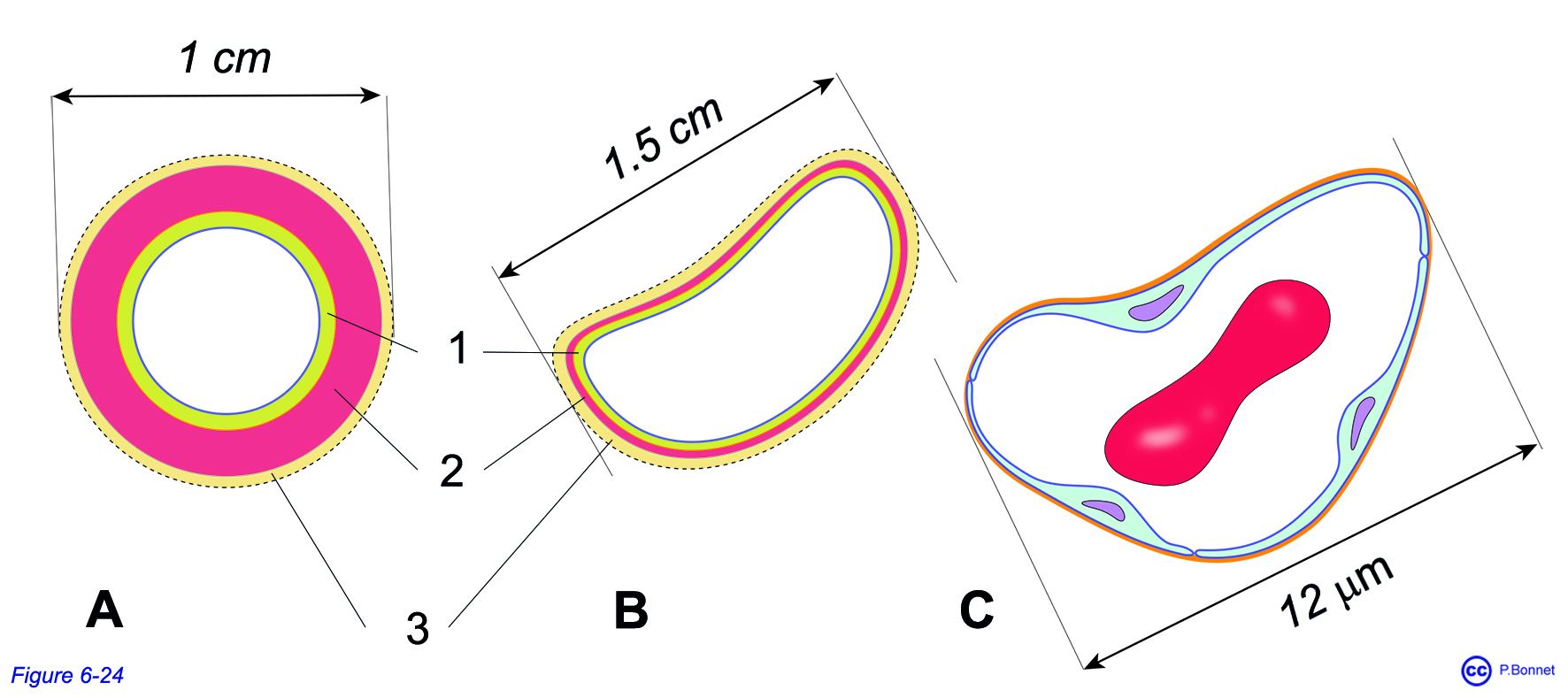
Le réseau veineux est formé de vaisseaux à parois plus fines, compressibles et donc sensibles aux variations de pression externe. On observe des veines élastiques et d’autres musculaires. Le réseau veineux est qualifié de réseau capacitif (figure 6-24).
|
|
|
|
Figure 6-24 |
Artères Veines Capillaires |
|
Vues à échelles différentes des trois types de vaisseaux sanguins : A artère et B veine, composées d’une intima (= 1), d’une média (= 2) et d’une adventice (= 3) en proportions variables. C : Capillaire formé des cellules endothéliales reposant sur leur membrane basale, au centre un globule rouge vu de profil. |
|
Le réseau capillaire est localisé entre les ramifications artériolaires et les premières veinules. La pression est de l’ordre de 30 mm Hg à l’entrée du réseau capillaire et de 15 mm Hg à sa sortie veineuse. La paroi des capillaires est réduite à l’endothélium et sa membrane basale, autorisant les échanges avec le milieu interstitiel environnant en fonction des différentiels de pression (oncotique et hydrostatique) du vaisseau et du milieu interstitiel.
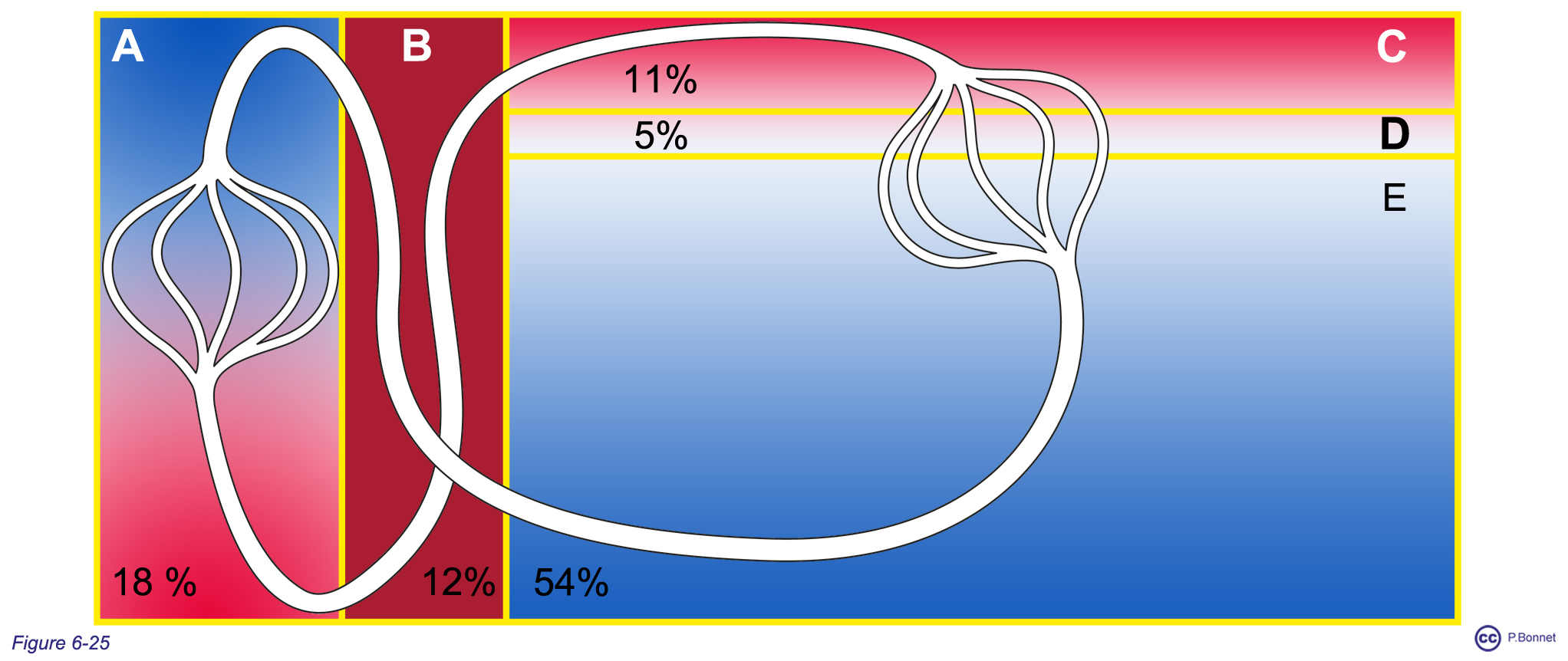
Au repos, le débit cardiaque est de 6L par minute. Le circuit vasculaire contient 5 à 6 L de sang réparti à 54 % dans les veines systémiques, 12 % dans les cavités cardiaques, 18 % dans le circuit pulmonaire, 11 % dans le réseau artériel et 5 % dans le réseau capillaire (figure 6-25).
Au niveau aortique, le débit est pulsatile et la pression élevée. A l’entrée du réseau capillaire, la pression est fortement diminuée et le débit est devenu continu suite à la régulation opérée par le réseau artériel (barrage artériolaire, élasticité des gros vaisseaux).
|
|
|
|
Figure 6-25 |
Capacités des circuits |
|
La surface des rectangles est proportionnelle au contenu sanguin du territoire concerné : A : 18 % dans le réseau pulmonaire, à basse pression ; B : 12 % dans les cavités cardiaques ; C : 11 % dans le réseau artériel, à haute pression, débit pulsatile ; D : 5 % dans le réseau capillaire, basse pression et débit continu ; E : 54 % dans le réseau veineux systémique, basse pression et débit continu. |
|
En périphérie, le trajet de retour du sang veineux est réalisé par plusieurs veines parallèles aux artères qui communiquent entre elles et réalisent des plexus veineux. Les circuits veineux sont organisés en réseaux profonds et superficiels communiquant par des veines dites « perforantes ». De nombreuses veines sont valvulées, imposant le sens du flux sanguin de la périphérie vers le cœur et de la superficie vers la profondeur.
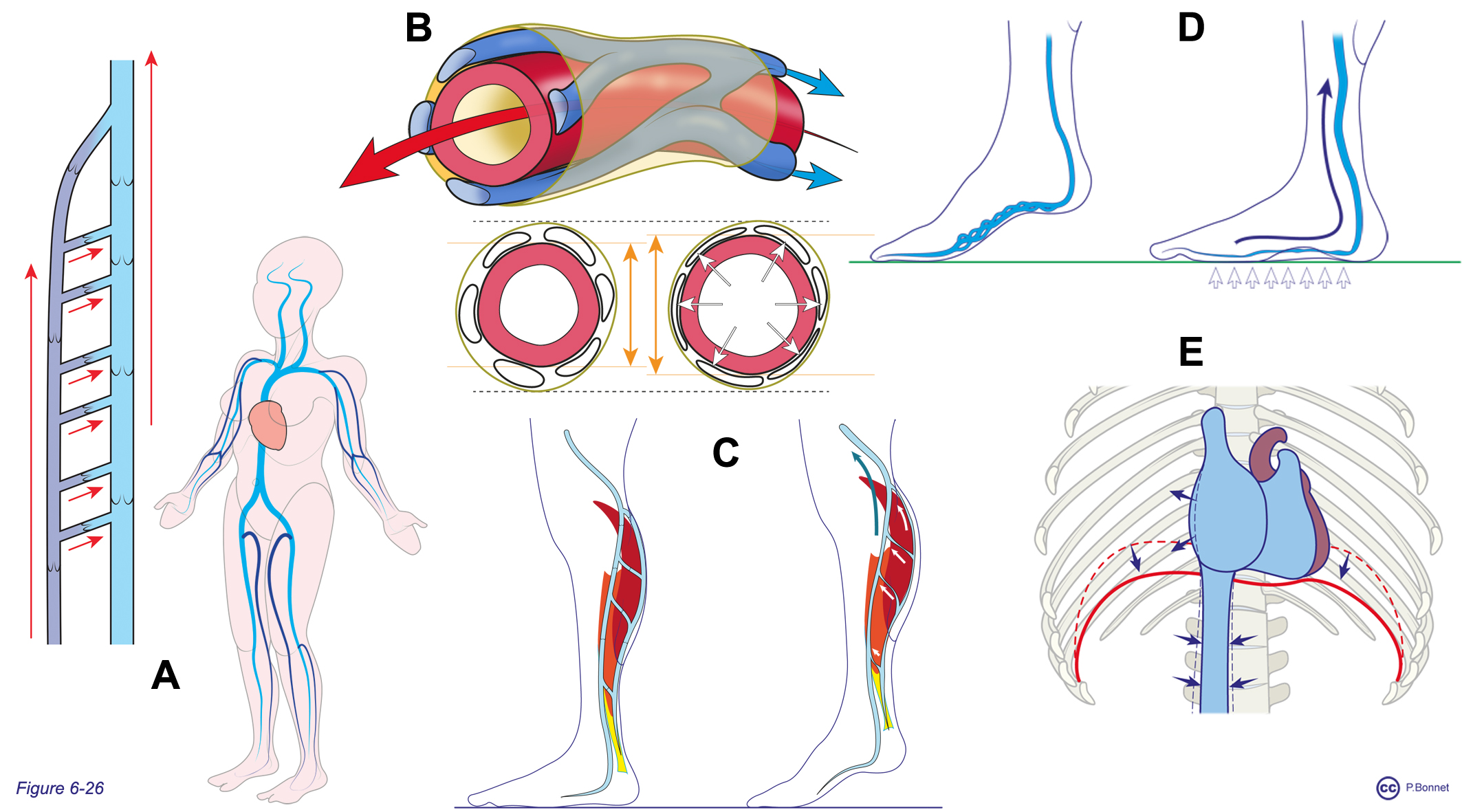
Le retour du sang au cœur par le circuit veineux s’explique par un effet de « pompe veineuse » rendu possible par la valvulation veineuse qui impose un sens centripède à la circulation veineuse associée à la compressibilité des parois veineuses. La pression externe appliquée sur les parois veineuses réalise plusieurs modèles (figure 6-26) :
- veines satellites et gaines vasculaires ;
- pompe musculaire ;
- pompe plantaire ;
- pompe respiratoire.
|
|
|
|
Figure 6-26 |
Retour veineux : données anatomiques |
|
A : Les réseaux veineux sont valvulés, imposant la direction cardiopède du flux sanguin (flèches rouges). Ils sont organisés en réseau superficiels (bleu foncé) et profonds (bleu clair) communiquant de la périphérie vers la profondeur. Le moteur du retour veineux est assuré suite à la pression externe appliquée sur des veines compressibles par :
|
|
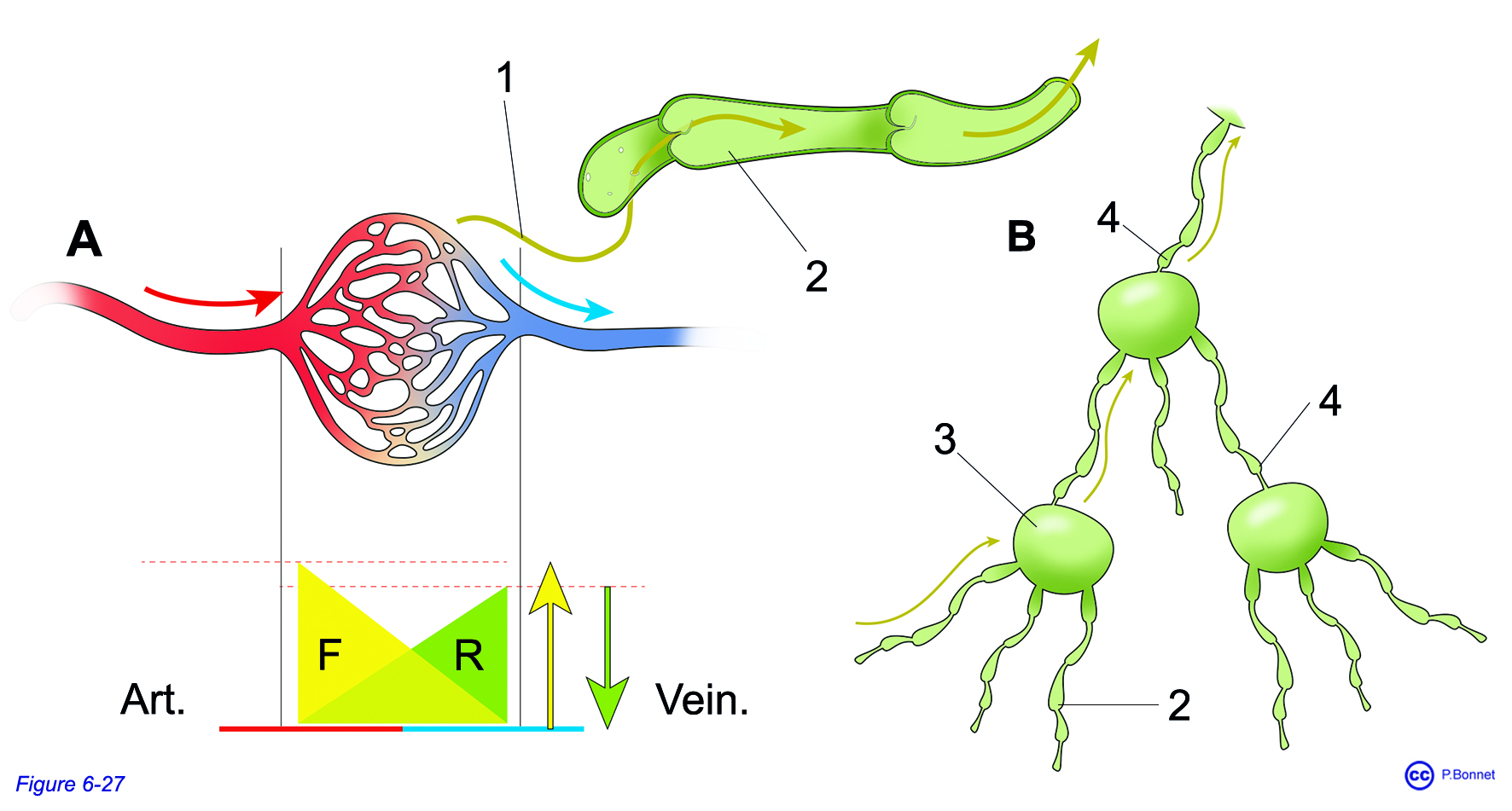
Au niveau du réseau capillaire, lors des échanges, dans la majorité des tissus du corps humain, le bilan entre la filtration et la résorption du liquide entraîne un léger excès de filtration de liquide qui se retrouve dans le milieu interstitiel. Cette quantité de liquide, la lymphe intersitielle, est récupérée par un réseau de capillaires borgnes, fixés dans l’interstitium et ouverts (fénestrés) : les capillaires lymphatiques qui convergent pour former des vaisseaux lymphatiques, valvulés, dont la paroi est comparable à de fines veines. Ces vaisseaux (lymphatiques afférents) convergent vers des filtres que sont les ganglions lymphatiques. De ces ganglions partent des vaisseaux lymphatiques efférents, qui à leur tour, rejoignent d’autres ganglions lymphatiques réalisant des chaînes de filtration avant d’aboutir au circuit veineux (figure 6-27).
|
|
|
|
Figure 6-27 |
Lymphatiques / ganglions |
|
A : Les pressions de filtration et de résorption varient en sens inverse de l’extrémité artérielle à l’extrémité veineuse du réseau capillaire. B : Ces capillaires dits afférents aboutissent aux ganglions lymphatiques (= 3) dont s’échappe un lyphatique efférent (= 4) qui par la suite devient lymphatique afférent du ganglion de relais suivant. |
|
Les différents circuits artériels adaptent leur débit en fonction des besoins (contraction de sphincter, vasodilatation…) :
- fermeture du réseau cutané au froid ou à l’inverse ouverture en cas de nécessité de thermolyse ;
- ouverture de l’aire splanchnique (intestins) lors de la digestion ;
- ouverture des réseaux musculaires à l’effort.
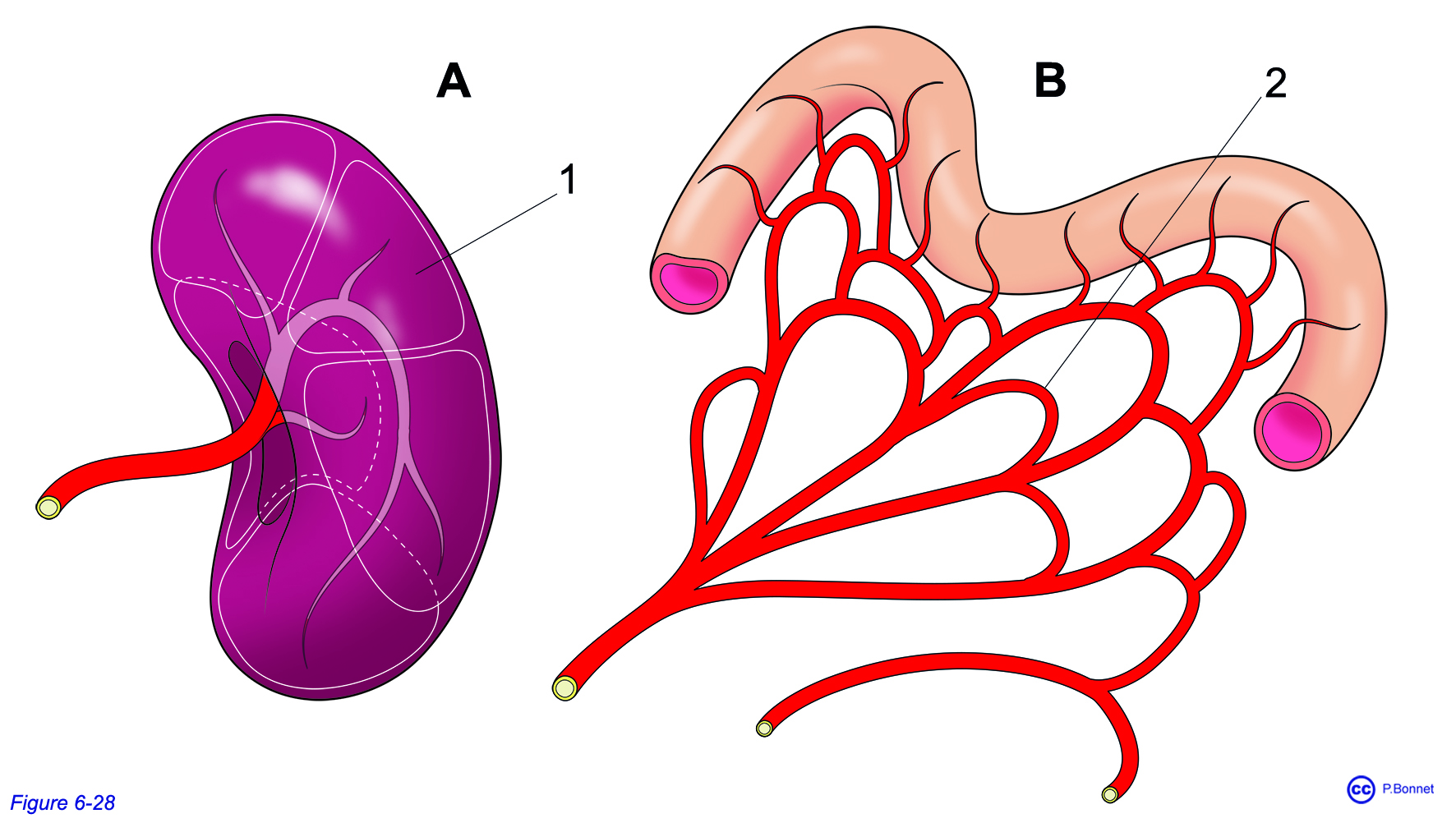
Au sein des organe on rencontre deux modes opposés de distribution de la vascularisation (figure 6-28), le mode terminal ou le mode anastomotique :
- Dans une circulation terminale (exemple caractéristique : la circulation rénale), chaque branche de subdivision irrigue un territoire spécifique sans communication avec les territoires adjacents. L’obstruction d’un vaisseau de ce type peut entraîner la perte irrévocable du territoire qui en dépend par mort cellulaire (l’ischémie (= défaut d’apport en O2 par rapport aux besoins ) peut être suivie de nécrose (mort des cellules)).
- Dans une circulation anastomotique (intestin), les branches de subdivisions communiquent entre elles. L’obstruction d’un vaisseau de ce type est donc compensée par les vicariances apportées par les anastomoses.
Entre ces deux modes extrêmes on retrouve des situations intermédiaires. De plus, en cas d’obstruction partielle et lente d’un vaisseau, des communications initialement insignifiantes peuvent se développer, permettant de passer d’une situation « terminale » à un mode partiellement « anastomotique ».
|
|
|
|
Figure 6-28 |
Terminal versus anastomotique |
|
A : Dans une circulation terminale (ici celle du rein), les divisions de l’artère principale ne communiquent plus entre elles et délimitent des régions (= 1) (ici les segments du rein délimités par une ligne blanche) dépendant de cette seule branche vasculaire. B : Dans une circulation anastomotique, les branches de subdivisions communiquent entre elles (= 2) si bien que l’organe est moins sensible à l’obstruction d’une des collatérales. |
|
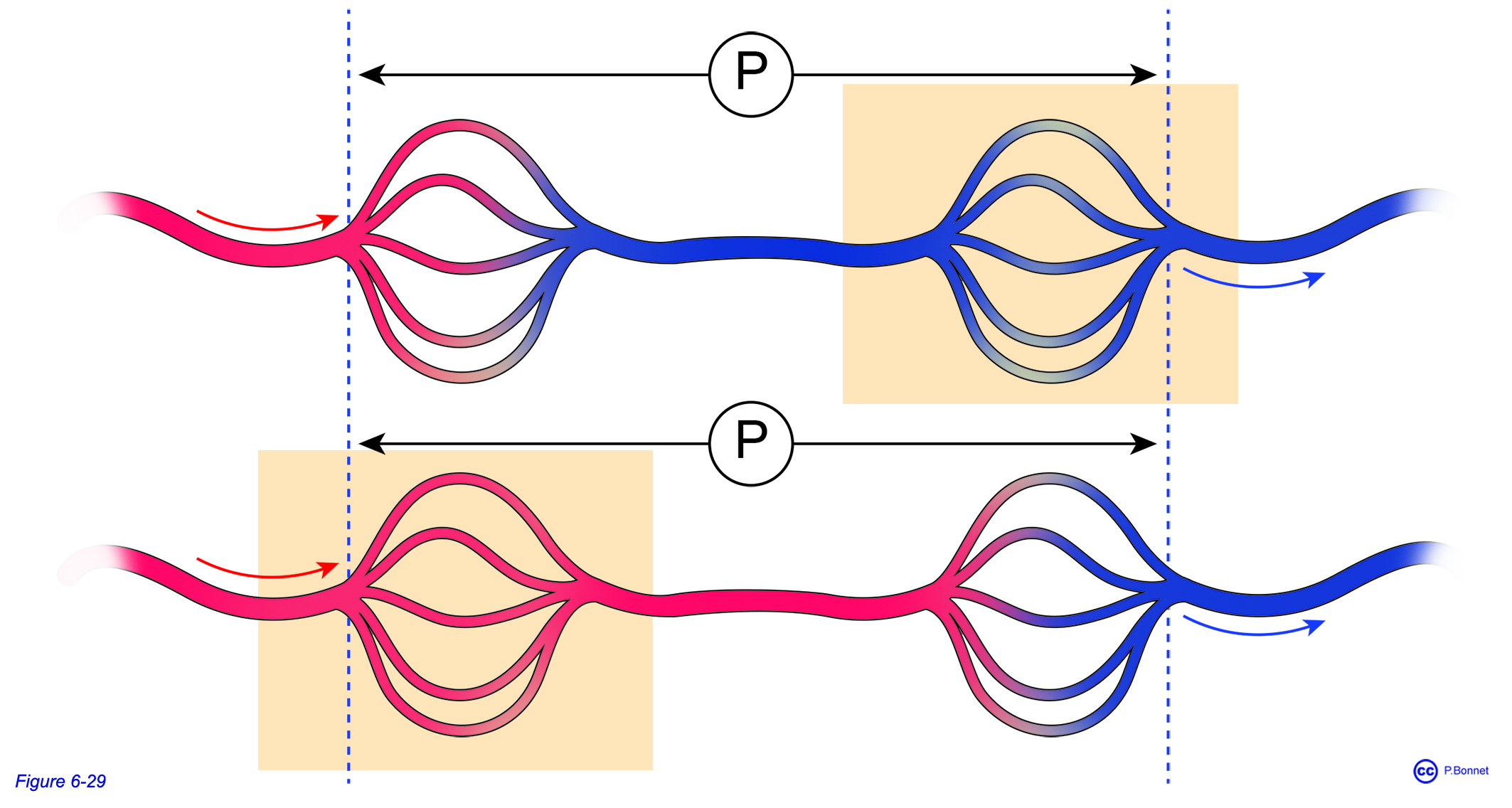
De manière classique, une artériole part du cœur et conduit au réseau capillaire qui se draine dans une veinule pour revenir au cœur. Le réseau capillaire est donc interposé entre deux vaisseaux de nature différente, une artère puis une veine et un seul réseau capillaire est localisé dans le circuit allant du cœur pour y retourner. Cette situation connaît deux exceptions dans lesquelles deux réseaux capillaires sont organisés en série dans ce circuit. Les deux réseaux capillaires sont alors unis soit par une veine soit par une artère. Le réseau capillaire situé entre deux vaisseaux de même nature histologique est appelé un réseau admirable. Le vaisseau (artère ou veine) situé entre les deux réseaux capillaires constitue un système porte (figure 6-29).
Cette disposition permet :
- Un échange entre deux régions sans le recours à l’ensemble du circuit vasculaire : système porte à basse pression, hépatique ou hypothalamo-hypophysaire.
- Une modulation de la pression hydrostatique au sein d’un réseau capillaire afin d’adapter la filtration : système porte à haute pression au niveau du glomérule rénal.
|
|
|
|
Figure 6-29 |
Réseaux admirables |
|
En haut, le système porte à basse pression, un réseau classique est suivi d’un réseau admirable (encadré) veineux (circulation intestinale, axe hypothalamo-hypophysaire). En bas, le système porte à haute pression, le réseau admirable (encadré) précède un réseau classique (circulation rénale). |
|
Description de la circulation pulmonaire
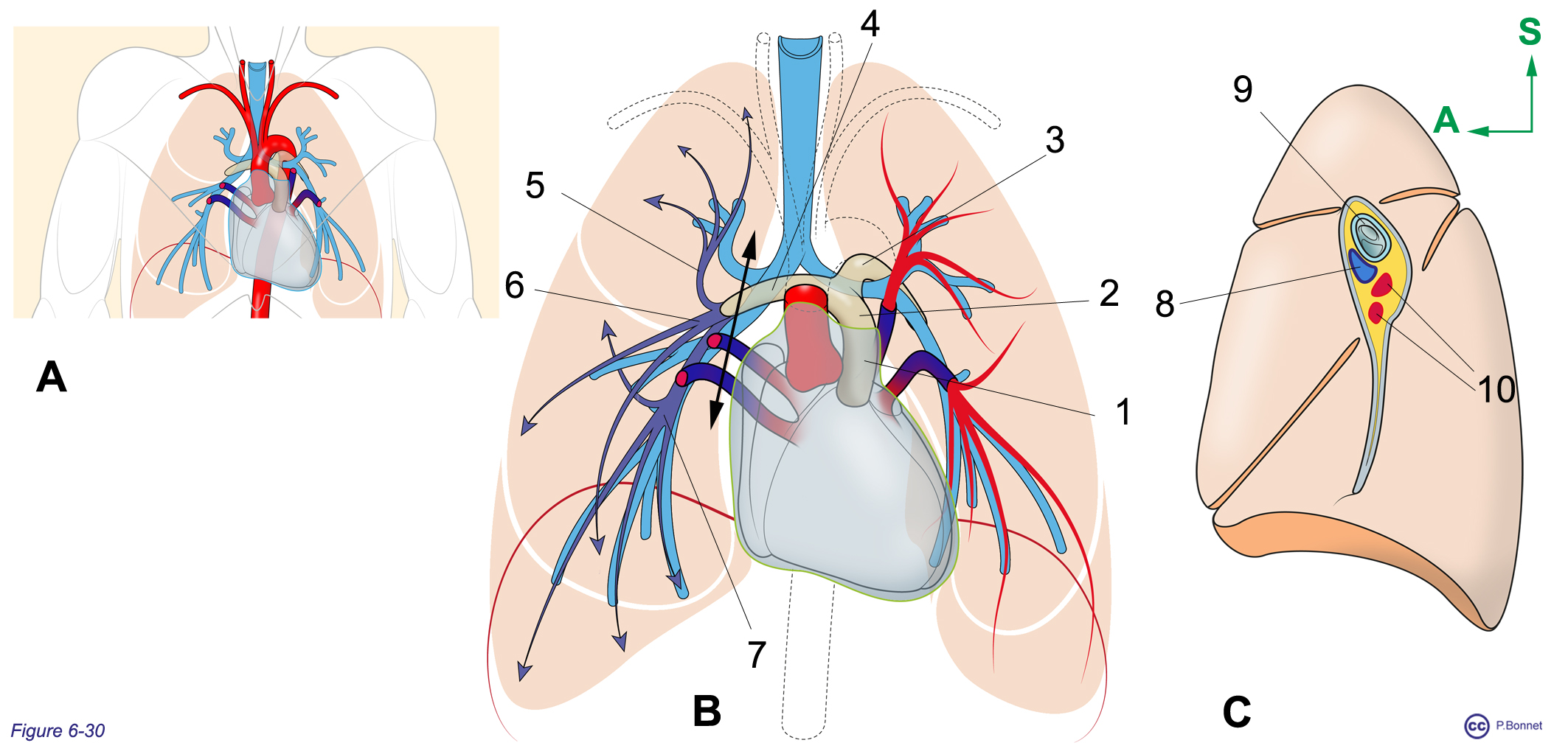
La circulation pulmonaire ou « petite » circulation prend place dans le thorax, son réseau est de faible résistance et la pression y est basse. Le tronc pulmonaire est ainsi de paroi plus fine que l’aorte. En dehors du sac péricardique, il se divise en artères pulmonaires gauche et droite. Au niveau de cette division, le tronc artériel est relié à la concavité de l’arc aortique par le ligament artériel, reliquat du canal artériel (voir le paragraphe sur la circulation fœtale). Les artères pulmonaires quittent le médiastin pour pénétrer dans le tissu pulmonaire au niveau du hile du poumon, où elles accompagnent les divisions des voies aériennes pour suivre les divisions du parenchyme pulmonaire (voir chapitre de l’appareil respiratoire) et donner après de multiples divisions, des branches lobaires, segmentaires et finalement des artères lobulaires. Ces artères lobulaires alimentent les capillaires alvéolaires particulièrement adaptés aux échanges entre le sang et l’air (oxygène et CO2, voir chapitre 7). À l’extrémité veineuse de ce réseau capillaire, le sang oxygéné atteint les veinules pulmonaires situées en périphérie de l’unité anatomique que constitue le lobule pour former les veines pulmonaires en remontant parallèlement à l’arbre respiratoire. Ces veines sont au nombre de quatre, deux droites et deux gauches. Elles quittent le poumon via le hile pour s’aboucher dans la paroi postérieure de l’oreillette gauche (figure 6-30).
|
|
|
|
Figure 6-30 |
La circulation pulmonaire |
|
A : Vue d’ensemble de face des gros troncs vasculaires thoraciques et leurs rapports avec les voies aériennes (en bleu). B : Section de l’aorte ascendante pour dévoiler le tronc pulmonaire (1 = portion intrapéricardique, 2 = portion extrapéricardique) se divisant en artère pulmonaire gauche (= 3) et droite (= 4). A droite, divisions intrapulmonaires de l’artère pulmonaire droite en branches lobaires (5 = supérieure, 6 = moyenne et 7 = inférieure) puis segmentaires. La flèche noire indique la section du hile droit réalisée pour montrer la face médiastinale du poumon droit et la disposition des conduits aériens et vasculaires au niveau du hile en C. À gauche, en rouge, le retour veineux aboutissant aux veines pulmonaires, supérieure et inférieure. C : Vue du hile pulmonaire droit : 8 = artère pulmonaire droite, 9 = bronche souche droite, 10 = veines pulmonaires (S = supérieur, A = antérieur). |
|
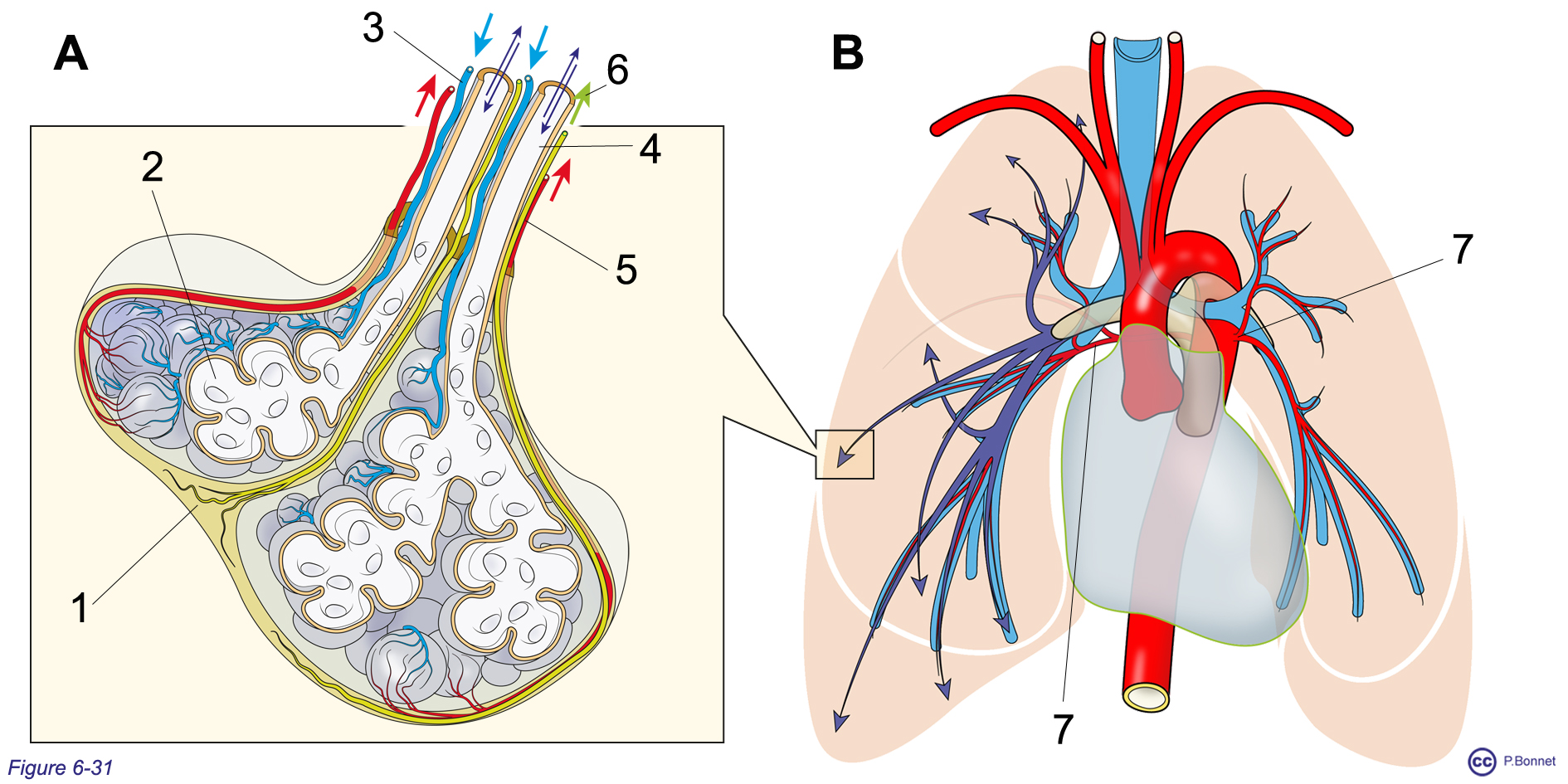
Le circuit pulmonaire irrigue les capillaires alvéolaires et la portion terminale des voies aériennes. La portion initiale des voies aériennes dépend de la circulation systémique (artères bronchiques et veines bronchiques) qui participe partiellement (1 à 2 %) à l’irrigation de la profondeur du tissu pulmonaire (double circulation) (figure 6-31).
|
|
|
|
Figure 6-31 |
L’unité de base anatomique le lobule pulmonaire |
|
A : L’unité de base anatomique pulmonaire correspond aux lobules séparés par la cloison interlobulaire (= 1). Chaque lobule reçoit une ramification de l’artère pulmonaire (= 3) qui irrigue les voies respiratoires terminales (= 4) et les zones d’échanges (= 2). Le sang veineux, oxygéné, retourne via les veines pulmonaires (= 5) dont les ramifications quittent le lobule par les cloisons interlobulaires. Voies lymphatiques en 6. B : Les voies aériennes proximales sont irriguées par des artères venant de l’aorte (artères bronchiques = 7), le parenchyme pulmonaire a donc une irrigation partiellement double, pulmonaire et systémique. |
|
Description de la circulation systémique
La « grande circulation » ou circulation systémique, alimente l’ensemble du corps à l’exception des territoires pulmonaires. Les territoires à irriguer sont plus étendus par rapport à la circulation pulmonaire, la résistance à l’écoulement du sang y est plus élevée tout comme la pression. La structure des vaisseaux de la circulation systémique est adaptée à ces conditions hémodynamiques de même que le cœur gauche assurant un travail de pression plus élevé que le cœur droit. Cette circulation comporte un vaisseau efférent au coeur, l’aorte et deux vaisseaux afférents au cœur les veines caves supérieure et inférieure auxquelles il faut ajouter le retour veineux du myocarde lui-même.
Efférence artérielle
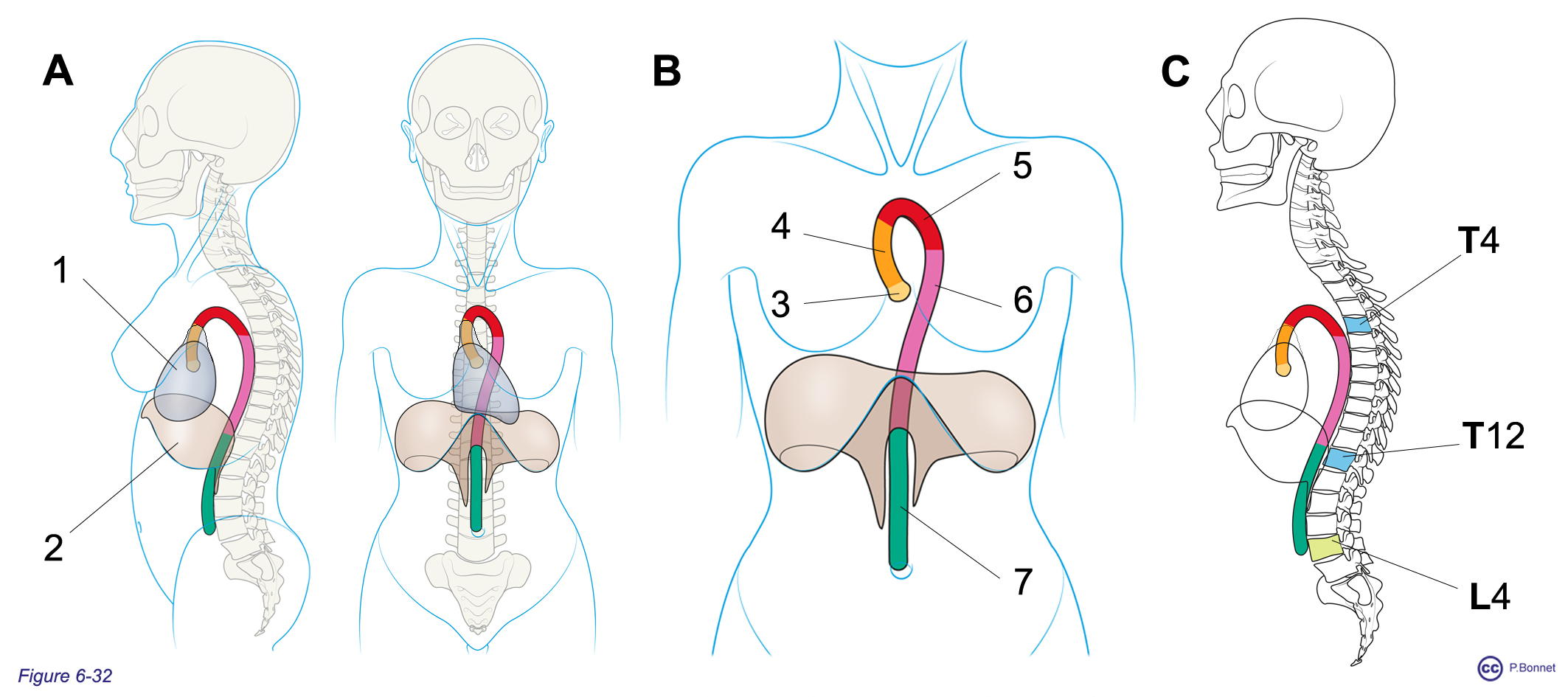
L’aorte présente une portion thoracique et une portion abdominale avant de se diviser en artères iliaques communes (figure 6-32).
|
|
|
|
Figure 6-32 |
Les segments de l’aorte |
|
A : Vue de profil gauche et de face de l’aorte venant du sac péricardique (= 1) pour traverser le diaphragme (= 2). B : Les différents segments aortiques :
C : Vue de profil des repères osseux : jonction crosse aortique et aorte thoracique descendante en T4 (4e vertèbre thoracique), jonction aorte thoracique et aorte abdominale en T12 (12e vertèbre thoracique) et division de l’aorte abdominale en artères iliaques en L4 (4e vertèbre lombaire). |
|
L’aorte thoracique
L’aorte ascendante
La portion initiale de l’aorte ascendante dessine un élargissement prononcé appelé le bulbe aortique, qui permet l’amarrage des trois cuspides de la valve aortique (en nids d’hirondelle) et forme les trois sinus de valsalva : antérieur droit, antérieur gauche et postérieur. Les deux sinus antérieurs donnent naissance aux artères coronaires droite et gauche (voir anatomie du cœur).
L’aorte ascendante, complètement incluse dans le sac péricardique, décrit un trajet vertical légèrement oblique vers la droite, sans donner de collatérale, pour quitter le péricarde et rejoindre la crosse.
La crosse de l’aorte
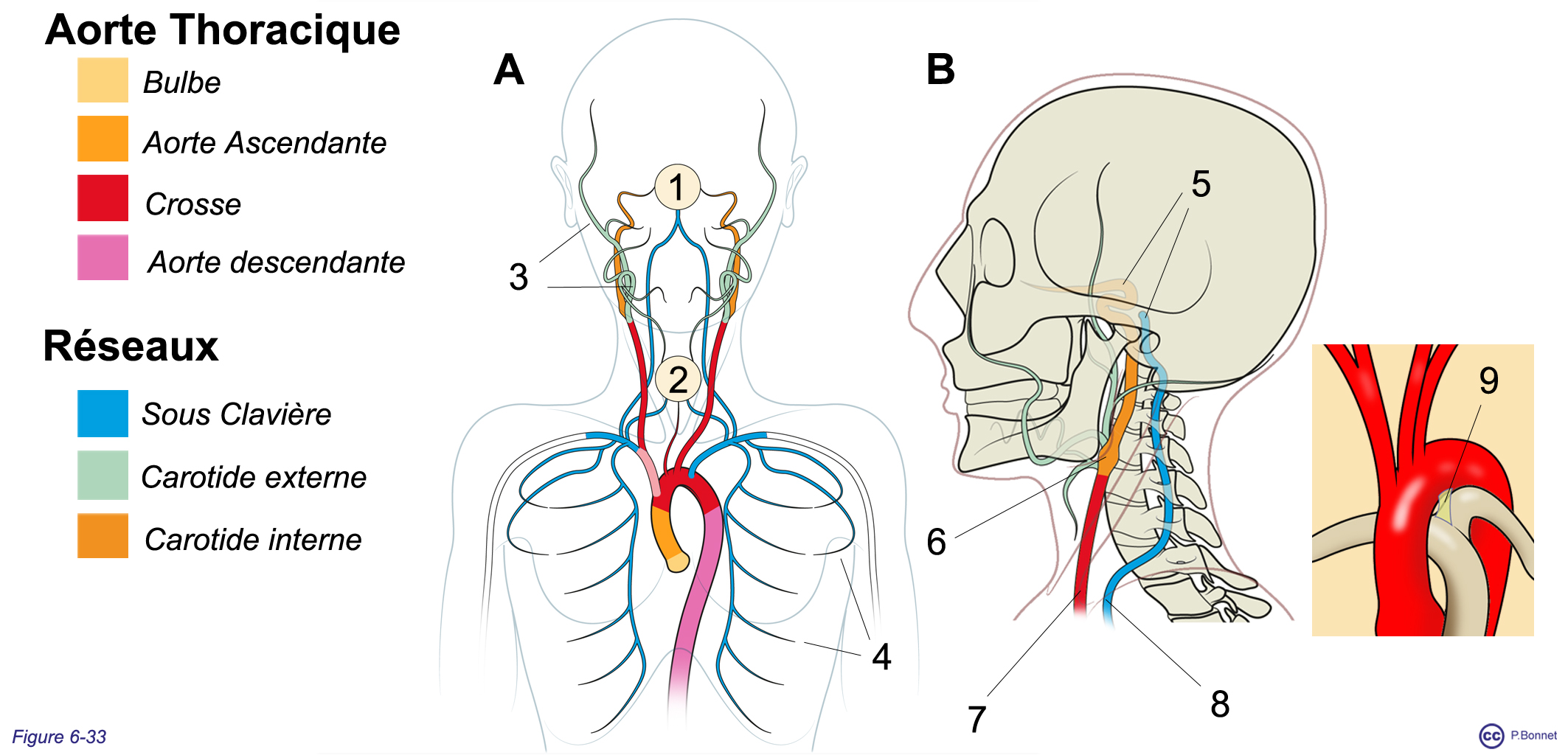
Elle dessine une arche à concavité inférieure, horizontale pour rejoindre en T4, postérieurement, la portion descendante de l’aorte thoracique. De la convexité supérieure de cette arche naissent les vaisseaux destinés au cou, à l’encéphale, et aux membres supérieurs, la gerbe aortique composée en suivant le flux sanguin de (figure 6-33) :
-
- du tronc brachio-céphalique divisé en carotide commune et artère sous-clavière droite ;
- de l’artère thyroïdienne imma (inconstante) ;
- de l’artère carotide commune gauche ;
- de la sous-clavière gauche.
Les artères sous-clavières donnent l’irrigation d’une partie de la paroi thoracique, de la base du cou, du membre supérieur et participent à l’irrigation de l’encéphale via l’artère vertébrale.
La carotide commune ne donne pas de branche dans le cou. Elle se divise en carotides interne et externe, sous l’angle de la mâchoire. La carotide interne (plus latérale) présente un élargisssement (sinus carotidien) contenant des récepteurs à la tension artérielle puis pénètre à l’intérieur de la boîte crânienne pour donner l’irrigation de l’encéphale (voir chapitre neurologie). La carotide externe (plus médiale) irrigue la face, les tissus extra crâniens de la tête et de la partie antérieure du cou. Certaines de ses branches pénètrent à l’intérieur de la boîte crânienne pour venir communiquer avec les réseaux de la carotide interne.
Le ligament artériel (voir paragraphe sur la circulation fœtale) relie la concavité de l’arche avec la bifurcation du tronc pulmonaire.
|
|
|
|
Figure 6-33 |
La gerbe aortique |
|
A : Vue de face, 1 = irrigation intracrânienne, 2 = irrigation viscères cervicaux (trachée, larynx, œsophage, thyroïde), 3 = irrigation de la face et de la cavité buccale, 4 = artère intercostale. B : Vue de profil gauche : 5 = irrigation intracrânienne, 6 = sinus carotidien (carotide interne), 7 = carotide commune gauche, 8 = artère vertébrale gauche. En cartouche, vue de face de l’aorte et du tronc pulmonaire, 9 = ligament artériel. |
|
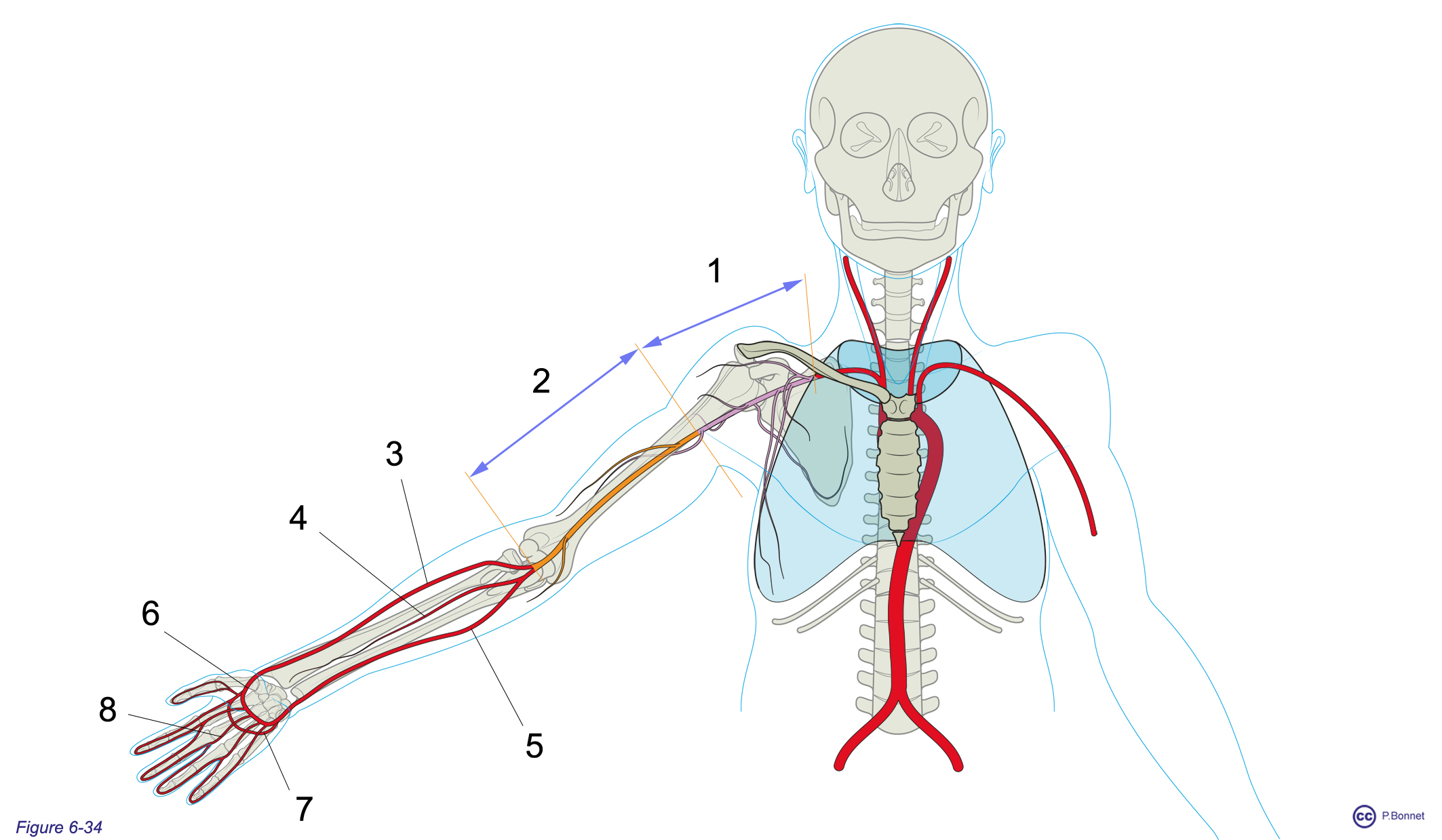
L’artère sous-clavière devient artère axillaire puis brachiale (ou humérale) assurant l’irrigation du membre supérieur (figure 6-34).
|
|
|
|
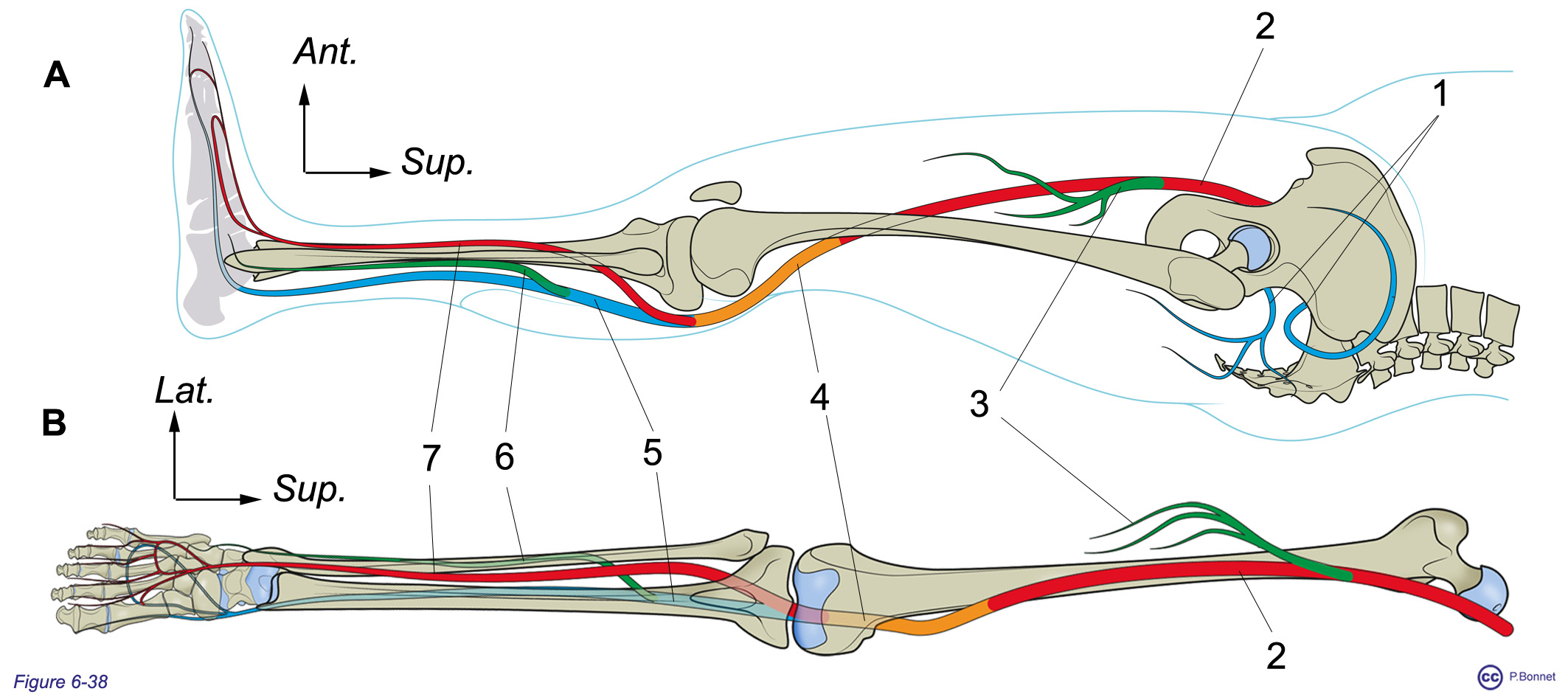
Figure 6-34 |
Vascularisation artérielle du membre supérieur |
|
1 = Artère axillaire : irrigation de l’épaule et de la cage thoracique. 2 = Artère brachiale : irrigation du bras et du coude. Irrigation de l’avant-bras par les artères radiale (= 3), interosseuse (= 4) et ulnaire (= 5). Irrigation de la main et des doigts par les arcades palmaires superficielle (= 6) et profonde (= 7) donnant les artères digitales communes (= 8). |
|
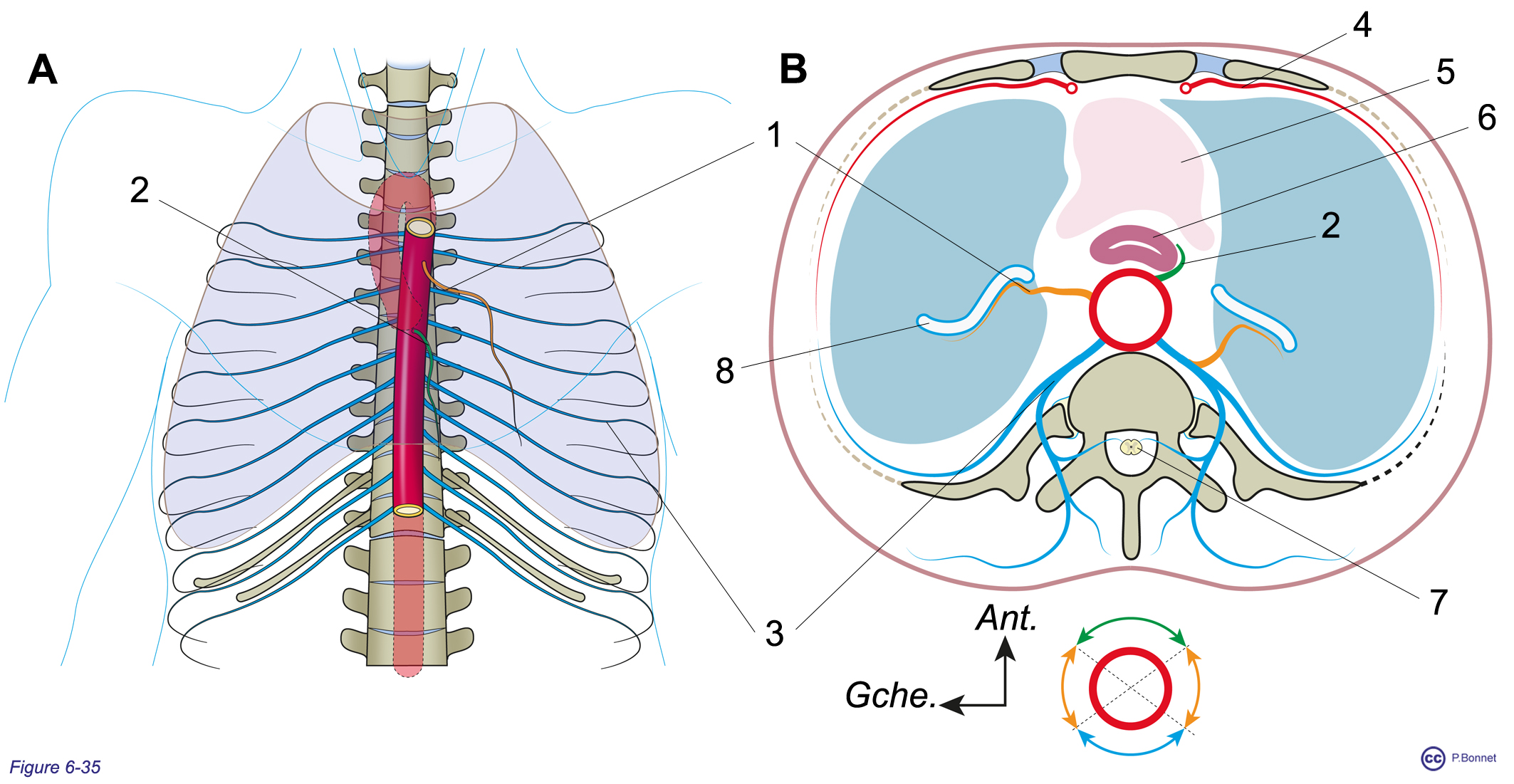
L’aorte thoracique descendante
Elle court verticalement devant les corps vertébraux de T4 à T12 et donne :
- par sa face antérieure et ses faces latérales, des branches destinées aux viscères du thorax et du médiastin (œsophage, poumons, bronches, péricarde fibreux, tissus lymphatiques médiastinaux, diaphragme) ;
- par sa face postérieure, des branches pariétales, les artères intercostales postérieures (les intercostales antérieures naissent d’une branche de la sous-clavière, la thoracique interne) et les artères destinées au diaphragme.
|
|
|
|
Figure 6-35 |
Aorte thoracique descendante |
|
A : Vue de face de l’aorte thoracique descendante isolée avec ses branches issues de la paroi aortique :
B : Coupe transversale vue de haut, les artères intercostales postérieures (= 3) s’anastomosent avec les artères intercostales antérieures (= 4) issues de la thoracique interne venant de la sous-clavière, 5 = sac péricardique, 6 = œsophage, 7 = moelle épinière et 8 = arbre bronchique gauche (le droit est irrigué par des rameaux des intercostales postérieures). |
|
Les artères intercostales postérieures vascularisent le canal rachidien et son contenu, la moelle épinière, en pénétrant parallèlement aux racines nerveuses au travers des trous de conjugaison.
La jonction entre l’aorte descendante et la crosse aortique s’appelle l’isthme aortique. Il s’agit du point de jonction entre la partie mobile de l’aorte (crosse) et la partie fixée postérieurement à la colonne vertébrale par les vaisseaux intercostaux. Cette zone de jonction est particulièrement exposée lors des traumatismes par décélération (rupture de l’isthme aortique) (figure 6-35).
L’aorte abdominale
L’aorte traverse le diaphragme sous l’arcus médian, entre les deux piliers du diaphragme (hiatus aortique) en regard de la 12e vertèbre dorsale et devient l’aorte abdominale. Elle descend le long de la colonne lombaire jusqu’au niveau de la 4e lombaire, où elle se subdivise en ses branches terminales, les artères iliaques communes. Le carrefour aortique se situe en regard de l’ombilic. L’aorte abdominale donne des branches :
-
- postérieures destinées aux parois (le diaphragme, la colonne lombaire, les muscles lombaires et abdominaux) ;
- latérales destinées aux organes du rétropéritoine : les surrénales, les reins et les gonades ;
- antérieures (3) destinées aux viscères abdominaux (via le tronc cœliaque, l’artère mésentérique supérieure et l’artère mésentérique inférieure qui irriguent le foie, la vésicule biliaire, la rate, l’estomac, l’œsophage, l’intestin grêle et la majorité du gros intestin) (figure 6-36).
|
|
|
|
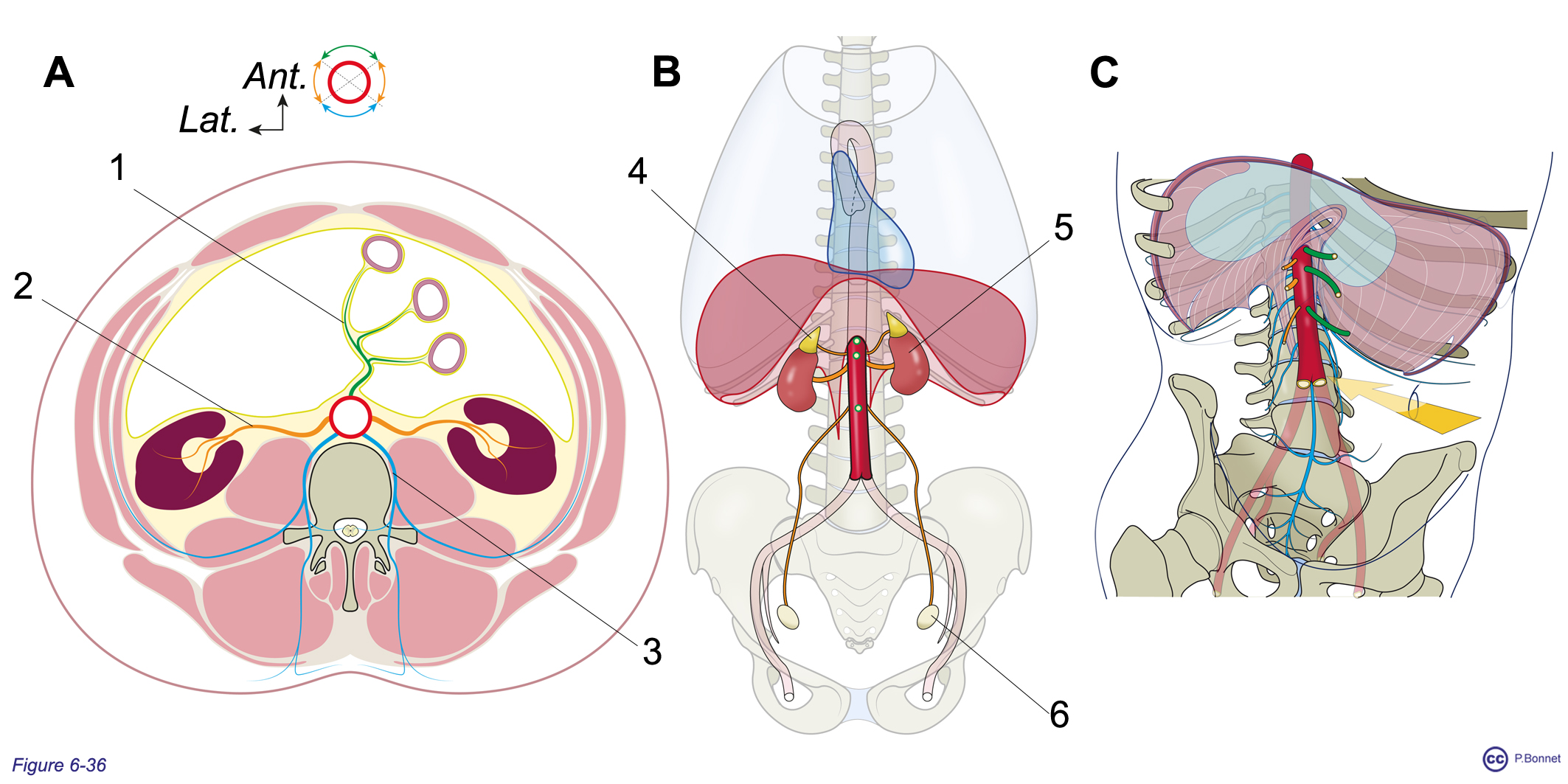
Figure 6-36 |
Aorte abdominale |
|
A : Coupe transversale au niveau des premières lombaires montrant les branches issues du segment aortique :
B : Vue de face de l’aorte abdominale : collatérales latérales pour la surrénale (= 4), les reins (= 5) et les gonades, ici l’ovaire chez la femme (= 6). C : Vue oblique latérale droite de bas en haut montrant ces différentes collatérales (au niveau antérieur (vert) de haut en bas le tronc cœliaque (TC), l’artère mésentérique supérieure (AMS) et l’artère mésentérique inférieure (AMI)), la flèche jaune indique la projection du carrefour aortique (L4) au niveau de l’ombilic. |
|
Les artères iliaques
La subdivision de l’aorte abdominale, ou carrefour aortique, donne les deux artères iliaques communes qui descendent vers le grand bassin sans donner de collatérales significatives. En regard de l’articulation sacro-iliaque, chacune de ces deux artères se subdivise en une branche interne, l’artère iliaque interne ou hypogastrique, et une branche externe, l’artère iliaque externe (figure 6-37).
|
|
|
|
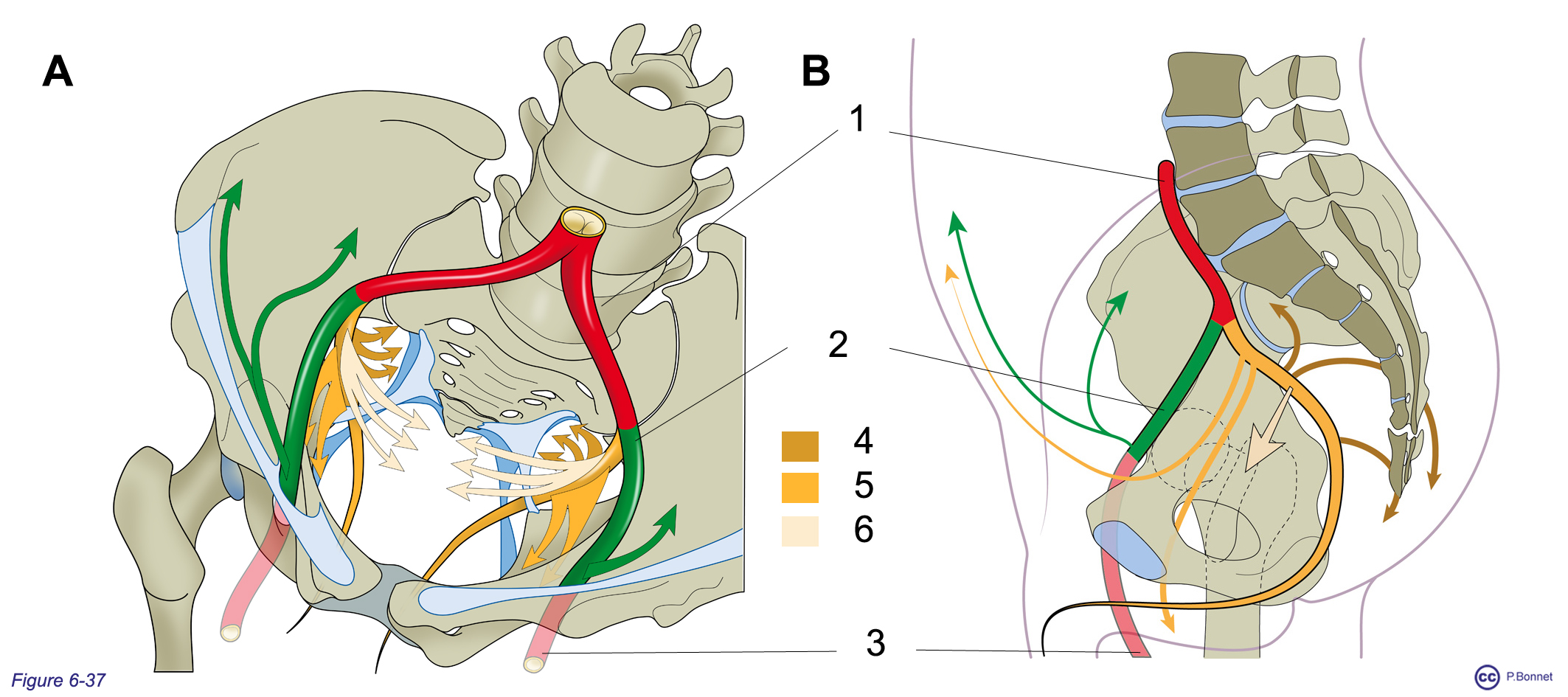
Figure 6-37 |
Les artères iliaques |
|
A : Vue plongeante supérieure du bassin osseux. B : Vue interne de l’hémibassin droit. 1 = Artère iliaque commune, 2 = artère iliaque externe, 3 = artère fémorale, en ocre orange l’artère iliaque interne se terminant dans le périnée et ses collatérales pariétales postérieures (= 4 : paroi et région fessière), pariétales antérieures (= 5) et viscérales (= 6). |
|
-
- L’artère iliaque interne plonge dans le pelvis vrai et assure l’irrigation des viscères pelviens (fin du tube digestif, du système urinaire et du système génital), de la paroi pelvienne, du périnée et des muscles fessiers.
- L’artère iliaque externe court au niveau du détroit supérieur, donne quelques collatérales pariétales et quitte le grand bassin pour assurer l’irrigation du membre inférieur.
L’irrigation artérielle du membre inférieur
Celle-ci est assurée par l’artère fémorale issue de l’iliaque externe au delà du creux inguinal et les artères glutéales (région fessière) issues de l’iliaque interne (figure 6-38).
|
|
|
|
Figure 6-38 |
Vacularisation artérielle du membre inférieur |
|
Vue du membre inférieur : A : vue latérale externe côté gauche, B : vue de face, côté droit, patella non représentée. 1 = Artères glutéales (supérieure et inférieure), 2 = artère fémorale (superficielle), 3 = artère fémorale profonde, 4 = artère polplitée, 5 = artère tibiale postérieure, 6 = artère fibulaire et 7 = artère tibiale antérieure. |
|
Afférences veineuses
Les afférences veineuses pulmonaires ont été décrites plus haut. Les afférences cardiaques systémiques constituent le système veineux systémique et comportent le retour de l’irrigation coronaire (voir le paragraphe antérieur) et le flux des deux veines caves. Les données anatomiques expliquant la physiologie du retour veineux ont été évoquées.
|
|
|
|
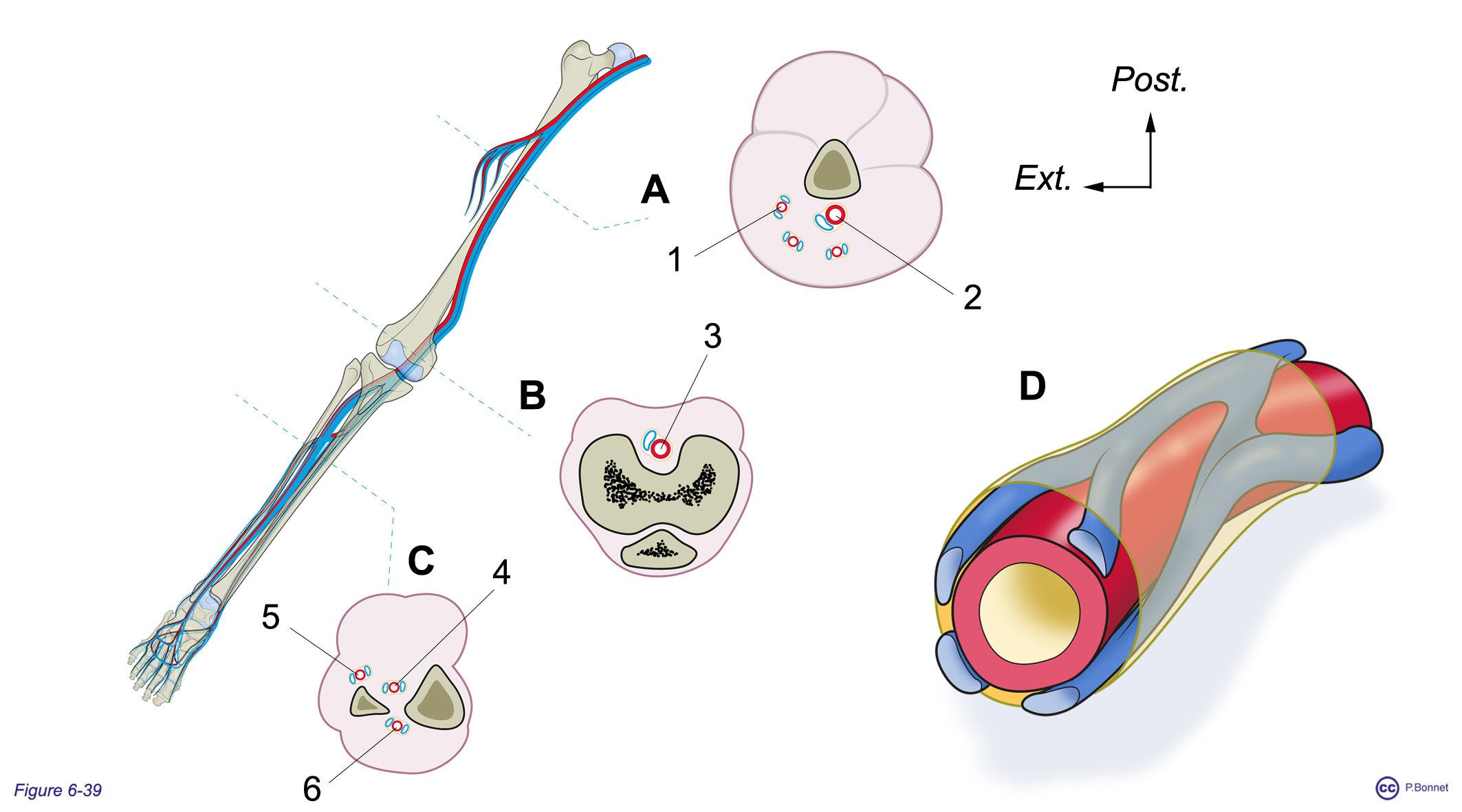
Figure 6-39 |
Veines satellites |
|
Coupes transversales des axes vasculaires du membre inférieur, A niveau de la diaphyse fémorale, B niveau du genou, C niveau de la diaphyse tibiale. Pédicules vasculaires fémoral (= 2), fémoral profond (= 1) , poplité (= 3), tibiaux postérieur (= 4) et antérieur (= 6), fibulaire (= 5). En D, représentation des veines satellites et de la gaine conjonctive vasculaire. |
|
Globalement, le retour veineux systémique acheminé par les deux veines caves vers le cœur droit suit un parcours parallèle au trajet artériel, artères et veines sont entourées d’une gaine conjonctive, la gaine vasculaire où les vaisseaux portent le même qualificatif (exemple : artère fémorale et veine fémorale) (voir figure 6-26 B). Certaines différences doivent être notées :
- En périphérie, les pédicules vasculaires (artère + veine) de plus petit calibre comportent une artère entourée de plusieurs veines largement communicantes entre elles (exemple : une artère fibulaire entourée de plusieurs veines fibulaires) (figure 6-39).
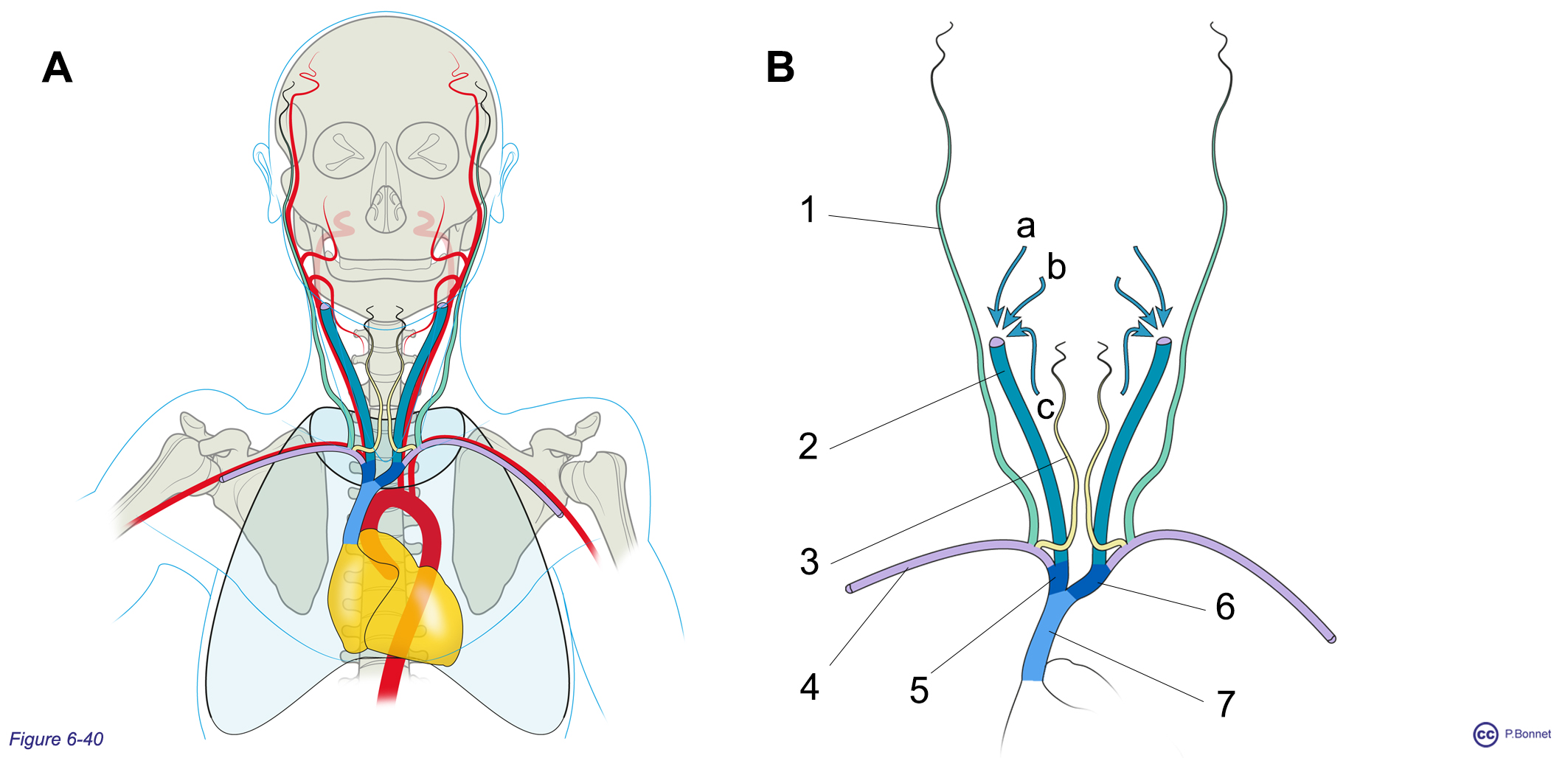
- Parallèlement au réseau carotidien, on retrouve les veines jugulaires (internes, externes et antérieures) (figure 6-40).
- Parallèlement à la crosse et la gerbe aortique, on retrouve les veines ou troncs veineux brachio-céphaliques droit et gauche qui s’unissent pour former la veine cave supérieure (figure 6-40).
|
|
|
|
Figure 6-40 |
Veines jugulaires, troncs brachio céphaliques et veine cave supérieure |
|
A : Vue de face du réseau cave supérieur, le plan veineux est antérieur au plan artériel (paroi thoracique antérieure non représentée). B : Le même réseau isolé : 1 = veine jugulaire externe, 2 = veine jugulaire interne et ses affluents (a = face, b = encéphale et c = viscères du cou), 3 = veine jugulaire antérieure, 4 = veine sous-clavière, 5 = tronc brachiocéphalique veineux D, 6 = tronc brachiocéphalique veineux gauche et 7 = VCS. |
|
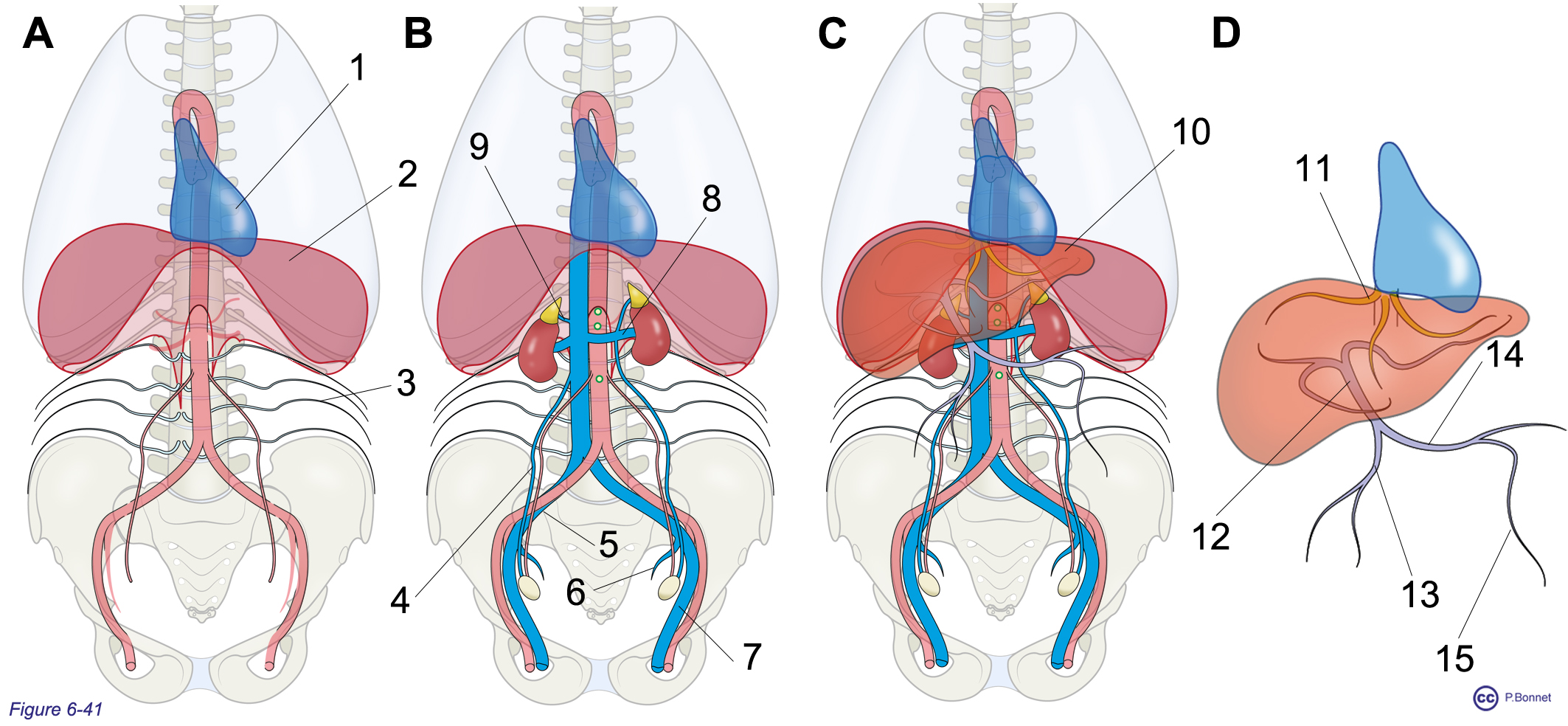
- Parallèlement à l’aorte abdominale, on retrouve la veine cave inférieure issue de la réunion des veines iliaques communes. Il n’y a pas d’équivalent veineux parallèle au tronc cœliaque ou aux artères mésentériques supérieure et inférieure : les veines parallèles aux divisions de ces trois artères se réunissent en veines mésentériques (supérieure et inférieure) et veine splénique, pour former la veine porte. Celle-ci pénètre dans le foie parallèlement à l’artère hépatique et constitue le réseau porte abdominal. Le foie se draine via les veines (sus-) hépatiques dans la veine cave inférieure (figure 6-41).
|
|
|
|
Figure 6-41 |
Veine cave inférieure, veine porte, veines hépatiques |
|
A : Vue de face de la paroi lombaire montrant les affluents postérieurs de la veine cave inférieure (VCI) (non représentée), les vaisseaux lombaires = 3, 1 = cœur, 2 = diaphragme. B : Vue identique à A montrant :
C : Vue identique à A et B montrant le foie (= 10) antérieur à la VCI. D : Foie isolé recevant le sang veineux des intestins via la veine porte (= 12) formée de la réunion des veines mésentérique supérieure (= 13) et splénique (= 14) où s’abouche la veine mésentérique inférieure (= 15). Le sang veineux hépatofuge rejoint la VCI via les veines hépatiques (= 11). |
|
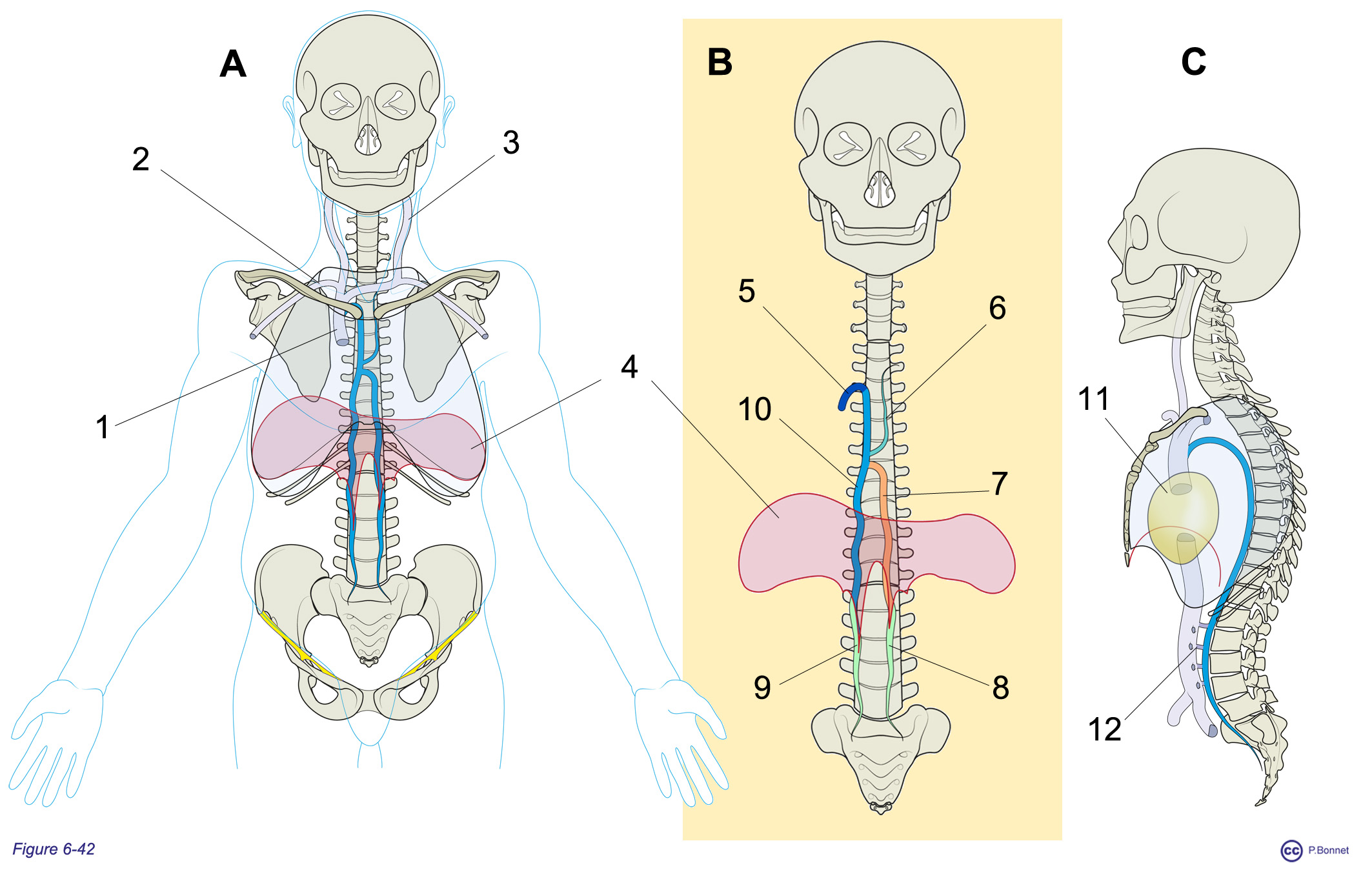
Devant les corps des vertèbres lombaires et thoraciques se trouve un lacis veineux anastomotique qui reçoit les veines des parois lombaires (veines lombaires) et thoraciques (veines intercostales postérieures) et de certains viscères pour donner un conduit bilatéral ascendant : les veines lombaires ascendantes droite et gauche au niveau sous-diaphragmatique poursuivies par les veines azygos et hémiazygos au niveau thoracique. Ce réseau est connecté à la veine cave inférieure par les veines lombaires et à la veine cave supérieure par la crosse de l’azygos (figure 6-42).
|
|
|
|
Figure 6-42 |
Lombaires ascendantes et système azygos |
|
A : Vue de face du réseau veineux prérachidien aboutissant à la VCS (= 1), veine sous-clavière = 2, veine jugulaire interne = 3, diaphragme = 4. B : Vue de face des composants de ce réseau prérachidien : veines lombaires ascendantes droite (= 9) et gauche (= 8), veines azygos (= 10), hémiazygos (= 7), hémiazygos accessoire (= 6) qui aboutissent à la VCS via la crosse de l’azygos (= 5). C : Vue de profil montrant la connexion réalisée par ce réseau entre les VCS et VCI aboutissant au muscle cardiaque (= 11) au sein du sac péricardique, veines lombaires = 12. |
|
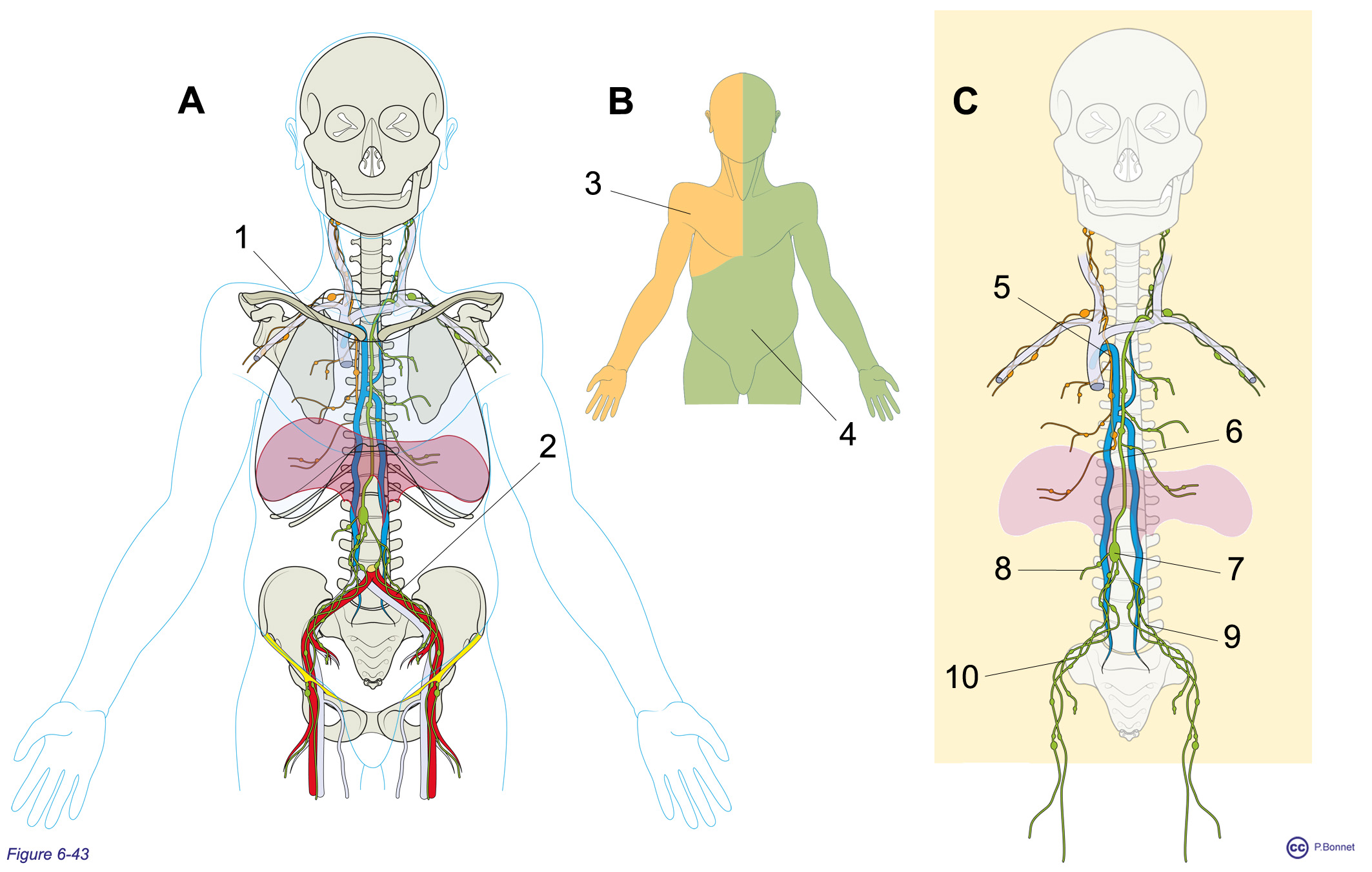
Le réseau lymphatique aboutit au flux de la veine cave supérieure en se connectant au confluent des veines sous-clavières et jugulaires internes (à droite : grande veine lymphatique, à gauche : canal thoracique) (figures 6-27 et 6-43).
|
|
|
|
Figure 6-43 |
Circuit lymphatique |
|
A : Vue de face du réseau lymphatique au niveau du tronc, 1 = VCS, 2 = axe iliaque. B : Répartition des territoires drainés par :
C : Composants du réseau lymphatique (conduits et ganglions ou « nœuds » lymphatiques) : la grande veine lymphatique (= 5) récolte la lymphe de l’hémithorax D, du membre supérieur D et de l’hémitête droite et s’abouche à la face postérieure du confluent des veines jugulaires interne et sous-clavière droites. Le canal thoracique (= 6) récolte la lymphe de l’hémithorax G, du membre supérieur G, de l’hémitête G et de la portion sous diaphragmatique. Il naît de la citerne du chyle (= 7) où aboutissent les troncs intestinaux (= 8) et les troncs lombaires (= 9) issus des troncs iliaques (= 10 : lymphe du pelvis et des membres inférieurs). Il se termine à la face postérieure du confluent des veines jugulaires interne et sous-clavière gauches. |
|
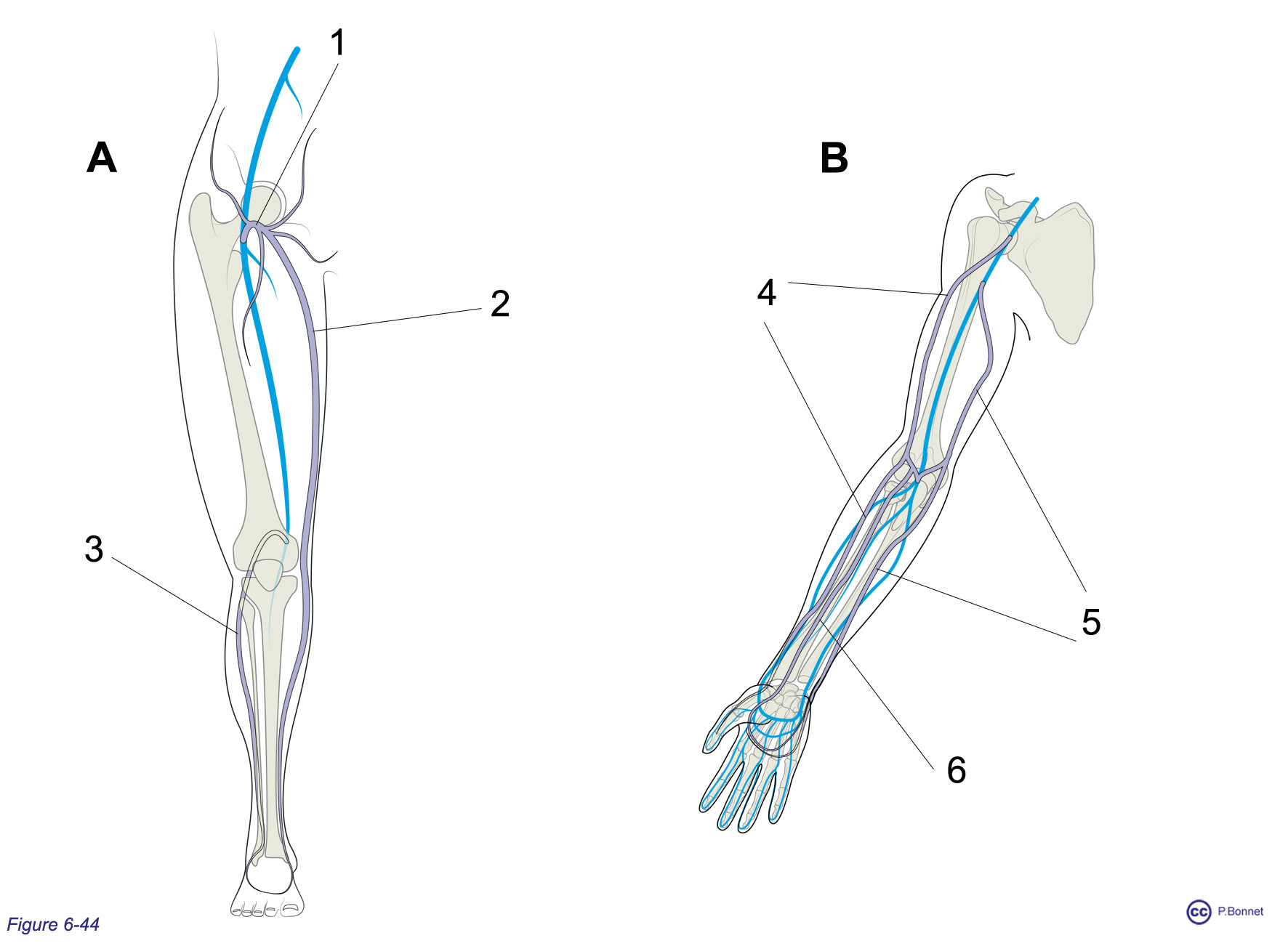
Les circuits veineux sont organisés en réseaux superficiels et profonds communiquant de façon unidirectionnelle par des veines perforantes. Le réseau superficiel du membre supérieur comporte les veines céphalique et basilique et celui du membre inférieur, les veines saphènes, la grande et la petite (figure 6-44).
|
|
|
|
Figure 6-44 |
Réseaux superficiels et profonds des membres |
|
A : Membre inférieur vu de face, 2 = grande veine saphène et sa crosse (= 1) connectée à la veine fémorale, 3 = petite veine saphène connectée à la veine poplitée. B : Membre supérieur vu de face, 4 = veine céphalique connectée à la veine axillaire, 5 = veine basilique connectée à la veine brachiale (humérale), 6 =veine médiane antébrachiale. Ces trois veines sont également connectées au réseau profond au pli du coude. Tout au long du parcours du réseau superficiel se trouvent des veines perforantes valvulées, non représentées, connectant ce réseau avec le circuit profond. |
|
L’origine embryologique complexe du réseau veineux explique la fréquence plus importante des variations individuelles observées comparativement à celles du réseau artériel.
Circulation fœtale
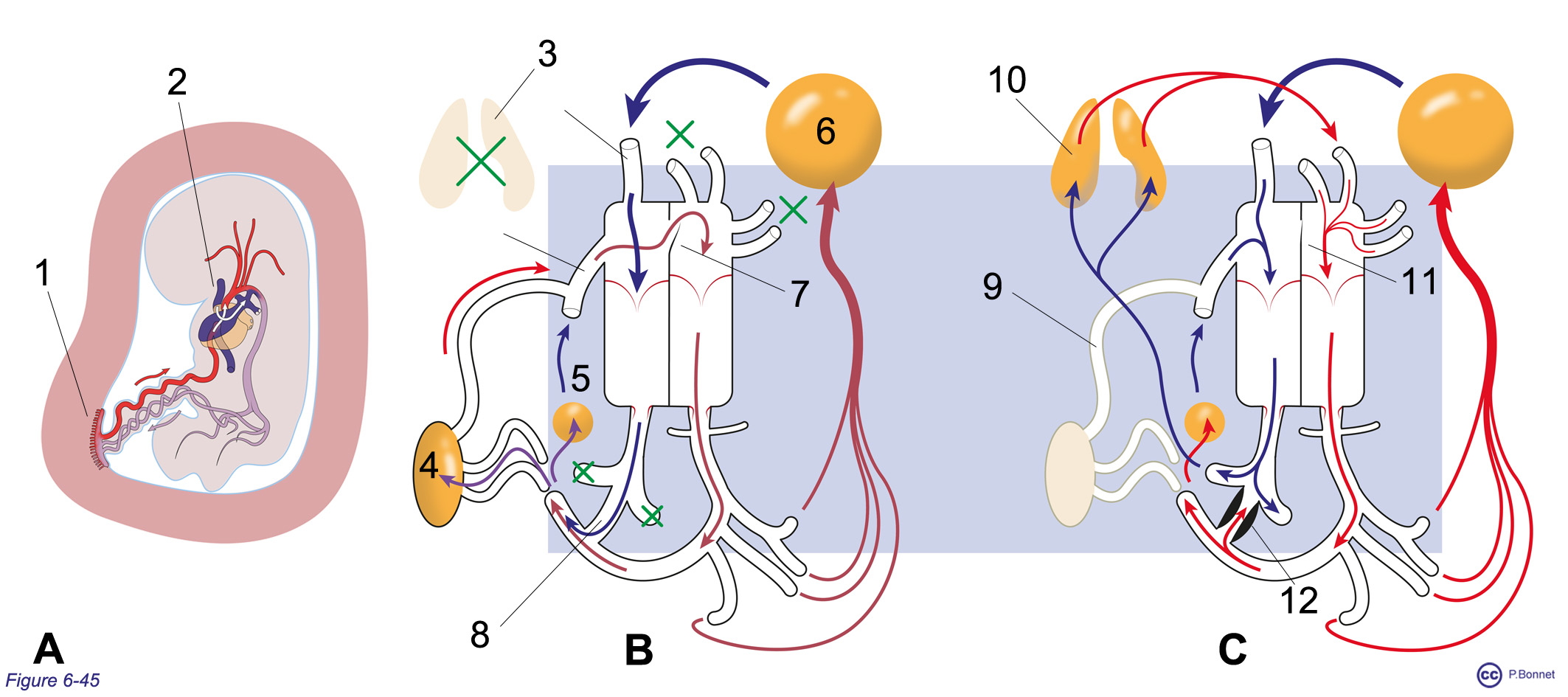
Chez l’embryon et le fœtus, l’oxygénation du sang ne se réalise pas au niveau pulmonaire, mais au niveau du placenta, structure d’échange entre les sangs maternel et fœtal, au sein de la paroi utérine. Le placenta est irrigué par la circulation systémique : les deux artères ombilicales viennent des artères iliaques internes et la veine ombilicale est reliée à la VCI (la veine ombilicale gauche est la seule à persister). La circulation pulmonaire est majoritairement court-circuitée grâce à des communications entre les circulations droites et gauches intra- et extracardiaques (figures 6-45 et 6-46) :
- communication entre les oreillettes par le foramen ovale ;
- communication entre l’aorte et l’artère pulmonaire par le canal artériel.
|
|
|
|
Figure 6-45 |
Circulation fœtale |
|
A : Connexion du placenta à la circulation fœtale par le cordon ombilical. 1 = placenta, 2 = distribution des flux des deux veines caves. B : Circulation fœtale in utero : 3 = absence de perfusion pulmonaire, 4 = placenta, 5 = irrigation abdomen + membres inférieurs, 6 = irrigation thorax, membres supérieurs et extrémité céphalique, 7 = communication interauriculaire, 8 = canal artériel. C : Circulation à la naissance : 9 = interruption de la perfusion placentaire, 10 = ouverture du réseau pulmonaire, 11 = fermeture de la communiction interauriculaire, 12 = inversion du flux dans le canal artériel et vasoconstriction déclenchée par l’augmentation de PO2. |
|
Les territoires drainés par les deux veines caves sont asymétriques, particulièrement chez le fœtus, le volume sanguin compris dans le segment thoracique, la tête et les membres supérieurs, dépasse celui du bas du tronc et des membres inférieurs. Ainsi, le débit important de la VCS arrivant à l’oreillette droite est préférentiellement dirigé au travers de la tricuspide, vers le ventricule droit et l’artère pulmonaire. Les poumons n’étant pas ou peu développés, ce débit passe entièrement dans l’aorte via le canal artériel connecté après l’émergence des coronaires ainsi que de la gerbe aortique et irrigue le placenta via les artères ombilicales. Grâce aux échanges fœto-maternels au niveau du placenta, la veine ombilicale reçoit le sang le mieux oxyéné de la circulation fœtale. La veine ombilicale est connectée à la VCI par un « court circuit » intrahépatique, le canal veineux. Ce sang parfaitement oxygéné issu du placenta se mêle au niveau de la VCI à une quantité faible de sang désoxygéné venant de l’abdomen et des membres inférieur pour rejoindre l’oreillette droite. L’orientation du flux de la VCI et le différentiel de pression entre les oreillettes dirigent ce flux de la VCI préférentiellement vers l’oreillette gauche au travers du foramen ovale. Ce sang bien oxygéné quitte le cœur gauche par l’aorte pour irriguer préférentiellement le cœur, les membres supérieurs et l’extrémité céphalique. Le débit résiduel rejoint le flux issu du canal artériel.
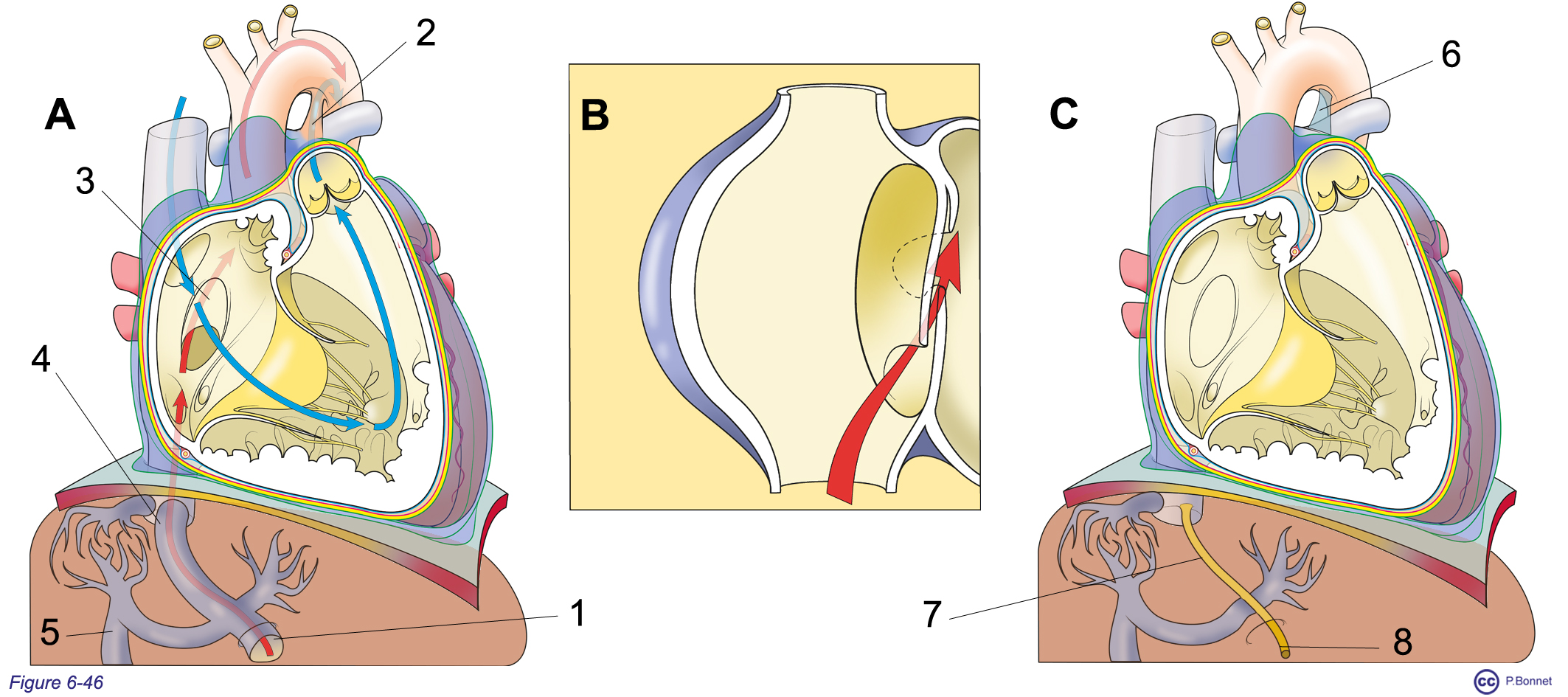
À la naissance, l’interruption de la vascularisation placentaire et donc de ses capacités d’oxygénation, provoque une chute de la pression en O2 à l’origine de la première inspiration. Le poumon se déplisse, le sang issu de l’artère pulmonaire peut remplir les vaisseaux pulmonaires où il s’oxygène avant de rejoindre le cœur gauche par les quatre veines pulmonaires. Le différentiel de pression interauriculaire s’inverse et la communication interauriculaire se ferme. Le flux au sein du canal artériel s’inverse, il est fait à ce stade de sang bien oxygéné. Les fibres musculaires lisses du canal artériel réagissent à cette augmentation de PO2 sanguine par une vasoconstriction ayant pour effet la fermeture du canal artériel. Le canal artériel fermé évolue en un ligament fibreux tendu entre la bifurcation du tronc pulmonaire et la concavité de la crosse aortique (le ligament artériel), la communication interauriculaire se ferme pour dessiner une dépression de la paroi interauriculaire, la fosse ovale, le conduit veineux intrahépatique se fibrose pour devenir le ligament veineux du foie tandis que les artères ombilicales et la veine ombilicale évoluent en ligaments (ligaments ombilicaux médiaux et ligament rond du foie) (figure 6-46).
|
|
|
|
Figure 6-46 |
Shunts intra et extracardiaques |
|
2 = Ductus arteriosus ou canal artériel qui donnera le ligament artériel (= 6), 4 = ductus venosus ou canal d’Arantius qui donnera le ligament veineux du foie (= 7). La veine ombilicale (= 1) donnera le ligament rond du foie (= 8). A : Situation foetale. B : Communication interauriculaire en période fœtale (foramen ovale) qui donnera la fosse ovale. C : Situation après la naissance. |
|